Hovedforfatter
Sundhedsstyrelsen
Kontaktperson
Sundhedsstyrelsen
Islands Brygge 67
nkrsekretariat@sst.dk
SST.dk
Sponsorer / Finansiering
Sundhedsstyrelsen
Ansvarsfraskrivelse
Sundhedsstyrelsens nationale kliniske retningslinjer er systematisk udarbejdede udsagn med inddragelse af relevant sagkundskab. Nationale kliniske retningslinjer kan bruges af fagpersoner, når de skal træffe beslutninger om passende og god klinisk sundhedsfaglig ydelse i specifikke situationer. De nationale kliniske retningslinjer er offentligt tilgængelige, og patienter kan også orientere sig i retningslinjerne. Nationale kliniske retningslinjer klassificeres som faglig rådgivning, hvilket indebærer, at Sundhedsstyrelsen anbefaler relevante fagpersoner at følge retningslinjerne. De nationale kliniske retningslinjer er ikke juridisk bindende, og det vil altid være det faglige skøn i den konkrete kliniske situation, der er afgørende for beslutningen om passende og korrekt sundhedsfaglig ydelse. Der er ingen garanti for et succesfuldt behandlingsresultat, selvom sundhedspersoner følger anbefalingerne. I visse tilfælde kan en behandlingsmetode med lavere evidensstyrke være at foretrække, fordi den passer bedre til patientens situation. Sundhedspersoner skal generelt inddrage patienten, når de vælger behandling.
ISBN elektronisk 1. udg.: 978-87-7014-138-3
Centrale budskaber
Iltbehandling til akut syge, voksne patienter
Iltbehandling til akut syge, voksne patienter med normal iltmætning

Iltbehandling til akut syge, voksne patienter med nedsat iltmætning

Læsevejledning
Retningslinjen er bygget op i to lag:
1. Lag – Anbefalingen
Stærk anbefaling for (Grøn)
Der gives en stærk anbefaling for, når der er evidens af høj kvalitet, der viser, at de samlede fordele ved interventionen er klart større end ulemperne. Det betyder, at alle, eller næsten alle, patienter vil ønske den anbefalede intervention
Stærk anbefaling imod (Grøn + Rød)
Der gives en stærk anbefaling imod, når der er evidens af høj kvalitet, der viser, at de samlede ulemper ved interventionen er klart større end fordelene. Der anvendes også en stærk anbefaling imod, når gennemgangen af evidensen viser, at en intervention med stor sikkerhed er nyttesløs.
Svag/betinget anbefaling for (Gul)
Der gives en svag/betinget anbefaling for interventionen, når det vurderes, at fordelene ved interventionen er større end ulemperne, eller den tilgængelige evidens ikke kan udelukke en væsentlig fordel ved interventionen, samtidig med at det vurderes, at skadevirkningerne er få eller fraværende. Denne anbefaling anvendes også, når det vurderes, at patienters præferencer varierer.
Svag/betinget anbefaling imod (Gul + Rød)
Der gives en svag/betinget anbefaling imod interventionen, når det vurderes, at ulemperne ved interventionen er større end fordelene, men hvor dette ikke er underbygget af stærk evidens. Denne anbefaling anvendes også, hvor der er stærk evidens for både gavnlige og skadelige virkninger, men hvor balancen mellem dem er vanskelige at afgøre. Ligeledes anvendes den også, når det vurderes, at patientens præferencer varierer.
God praksis (Grå)
God praksis anvendes, når der ikke foreligger relevant evidens, og bygger således på faglig konsensus blandt medlemmerne af arbejdsgruppen, der har udarbejdet den kliniske retningslinje. Anbefalingen kan være enten for eller imod interventionen. Da der er tale om faglig konsensus, er denne type anbefaling svagere end de evidensbaserede anbefalinger, uanset om de evidensbaseret er stærke eller svage.
Se bilag “Beskrivelse af anbefalingernes styrke og implikationer” for mere information
2. Lag – Grundlaget for anbefalingen
Klik på anbefalingen, hvis du vil vide mere om grundlaget for anbefalingen
Evidensprofilen: De samlede effektestimater samt referencer til studierne.
Sammenfatning: Overblik over samt kort gennemgang af den tilgrundliggende evidens
Kvaliteten af evidensen:
Høj: Vi er meget sikre på, at den sande effekt ligger tæt på den estimerede effekt
Moderat: Vi er moderat sikre på den estimerede effekt. Den sande effekt ligger sandsynligvis tæt på denne, men der er en mulighed for, at den er væsentligt anderledes
Lav: Vi har begrænset tiltro til den estimerede effekt. Den sande effekt kan være væsentligt anderledes end den estimerede effekt
Meget lav: Vi har meget ringe tiltro til den estimerede effekt. Den sande effekt vil sandsynligvis være væsentligt anderledes end den estimerede effekt.
Nøgleinformation: Kort beskrivelse af gavnlige og skadelige virkninger, kvaliteten af evidensen og overvejelser om patientpræferencer.
Rationale: Beskrivelse af hvorledes de ovenstående elementer blev vægtet i forhold til hinanden og resulterede i den aktuelle anbefalings retning og styrke.
Praktiske oplysninger: Praktisk information vedrørende behandlingen og oplysninger om eventuelle særlige patientovervejelser.
Adaption: Såfremt anbefalingen er adapteret fra en anden retningslinje, findes her en beskrivelse af eventuelle ændringer.
Diskussion: Hvis du er logget ind som bruger, kan du her komme med kommentarer til specifikke anbefalinger.
Referencer: Referenceliste for anbefalingen.
Den anvendte graduering af evidensens kvalitet og anbefalingsstyrke baseres på GRADE (Grading of Recommendations Assessment, Development and Evaluation). For en hurtig og informativ introduktion til GRADE anbefales følgende artikel G.Goldet, J.Howick. Understanding GRADE: an introduction. http://www.gradeworkinggroup.org
Desuden henvises der til Sundhedsstyrelsens metodehåndbog for en overordnet introduktion til metoden bag udarbejdelsen af de Nationale Kliniske Retningslinjer.
Indledning
Formål
Formålet med de nationale kliniske retningslinjer er at sikre en evidensbaseret indsats af ensartet høj kvalitet på tværs af landet, at medvirke til hensigtsmæssige patientforløb, at vidensdele på tværs af sektorer og faggrupper samt at priorite i sundhedsvæsenet.
En national klinisk retningslinje indeholder alene konkrete handlingsanvisninger indenfor udvalgte, velafgrænsede kliniske problemstillinger (dvs. hvad der skal gøres og hvem er det relevant for). Den har ikke som primært formål at afklare visitation og organisering af indsatsen (hvem der skal tilbyde indsatsen) eller samfundsøkonomiske konsekvenser (hvad er den afledte effekt på ressourcerne og er disse til stede). Disse typer af problemstillinger kan eksempelvis håndteres i en visitationsretningslinje, et pakkeforløb, et forløbsprogram, et referenceprogram eller en medicinsk teknologivurdering (MTV).
Denne nationale kliniske retningslinje om iltbehandling til den akut syge voksne patient er udarbejdet på grundlag af en eksisterende retningslinje udgivet i 2018 af British Medical Journal (BMJ) ”Oxygen therapy for acutely ill medical patients: a clinical practical guideline” [5] og tilpasset danske forhold, hvor det har været relevant. Den britiske retningslinje er udarbejdet efter Rapid Recommendations konceptet, hvor formålet er at fremskynde processen fra ny evidens til implementering i klinisk praksis. Anbefalingerne i Rapid Recommendations udarbejdes på baggrund af et eller flere systematiske reviews til besvarelse af de fokuserede spørgsmål og er udarbejdet efter GRADE metoden. For BMJ retningslinjen er anbefalingerne udarbejdet på baggrund af et systematisk review publiceret i the Lancet “Mortality and morbidity in acutely ill adults treated with liberal versus concervative oxygen therapy (IOTA): a systematic review and metaanalysis” [1]. Konklusionen i det systematiske review (IOTA studiet) er, at liberal iltbehandling øger mortaliteten, og at kvaliteten af evidensen er høj. Førende forskningsgrupper har efterfølgende argumenteret for, at kvaliteten af evidensen er lav [4][3][2].
Sundhedsstyrelsen har i samråd med Sundhedsstyrelsens Rådgivende Udvalg for de Nationale Kliniske Retningslinjer og danske eksperter vurderet, at klinisk praksis i Danmark ikke afspejler nyeste viden om iltbehandling og har derfor besluttet at udarbejde en dansk klinisk retningslinje gældende for akut syge voksne patienter. Udgangspunktet for dette arbejde er BMJ retningslinjen [5] og det systematiske review denne bygger på [1].
Den nationale kliniske retningslinje tager udgangspunkt i det frembragte evidensgrundlag i disse to kilder og ikke i BMJ retningslinjens anbefalinger.
Formålet med denne nationale kliniske retningslinje er at give evidensbaserede anbefalinger om iltbehandling til akut syge voksne patienter med henholdsvis normal iltmætning og akut syge voksne patienter med nedsat iltmætning.
Afgrænsning af patientgruppe
Den nationale kliniske retningslinje omhandler behandling af akut syge voksne patienter, som indlægges akut på hospital eller som udvikler akut sygdom i forbindelse med en planlagt hospitalsindlæggelse. Retningslinjen omfatter ikke iltbehandling til
- patienter med Hortons hovedpine,
- patienter med kulmonoxid (kulilte, CO) forgiftning,
- patienter med behov for hyperbar iltbehandling i trykkammer,
- patienter med fulminant lungesvigt og iltbehandling med hjerte-lungemaskine (extra corporal membrane oxygenation (ECMO)),
- hæmodynamisk ustabile patienter indtil tilstanden er stabil, inklusiv pågående hjertelungeredning,
- traumepatienter i den initiale fase og indtil tilstanden er stabil,
- neurointensive patienter med måling af iltmætning i hjernevæv,
- patienter der modtager præoxygenering forud for invasiv luftvejshåndtering.
Patienter med forøget risiko for hyperkapni (forhøjet partial tryk af kuldioxid i arterie blod (PaCO2)), for eksempel patienter med svær kronisk obstruktiv lungelidelse (KOL) og patienter med højt body mass index (BMI) > 40 er ligeledes undtaget i denne nationale kliniske retningslinje.
Normalværdier for iltmætning er aldersafhængig, idet den nedre grænse for normal iltmætning falder fra 95% til 92% med stigende alder over 40 år. Arbejdsgruppen har af praktiske årsager valgt en iltmætning på 94% som grænse for normal iltmætning, vel vidende at ikke alle ældre over 40 år, med en perifer iltmætning (SpO2) mindre end 94%, skal betragtes som havende en lav iltmætning.
Målgruppe/brugere
Denne retningslinje henvender sig til sundhedsprofessionelle, som beskæftiger sig med pleje og behandling af akut syge voksne patienter. Behandling af den akut syge voksne patient er i høj grad tværfaglig. Dette indebærer en bredt sammensat gruppe af fagfolk omfattende læger, sygeplejersker, fysioterapeuter og ambulancebehandlere, som møder de akut syge voksne patienter præhospitalt og under hospitalsindlæggelse.
Emneafgrænsning
Denne nationale kliniske retningslinje fokuserer på iltbehandling til den akut syge voksne patienter med normal iltmætning og den akut syge voksne patient med lav iltmætning. Denne nationale kliniske retningslinje indeholder handlingsanvisninger for udvalgte og velafgrænsede kliniske problemstillinger (’punktnedslag i patientforløbet’). Retningslinjen tager udgangspunkt i evidensgrundlaget præsenteret i systematisk review IOTA [1], som er blevet vurderet kritisk af arbejdsgruppen. Retningslinjen beskæftiger sig med udvalgte dele af behandlingsindsatser for iltbehandling til akut syge voksne patienter.
I BMJ retningslinjen [5] relaterer anbefalingerne sig til øvre og nedre grænser for iltbehandling baseret på en heterogen patientpopulation, dog primært patienter med akut apopleksi eller myokardieinfarkt. Arbejdsgruppen blev inspireret af denne BMJ retningslinje til at udarbejde en dansk klinisk retningslinje. Arbejdsgruppen ønskede at formulere anbefalinger for iltbehandling, der er gældende for en bred population af akut syge voksne patienter og ikke udelukkende akut syge medicinske patienter. På den baggrund formulerede arbejdsgruppen fokuserede spørgsmål ud fra evidensgrundlaget i det systematiske review fra Lancet [1], der er gældende for alle akut syge voksne patienter bortset fra de patienter, hvor der er undtagelser, som anført ovenfor i afsnittet ‘Afgrænsning af patientgruppe’.
To fokuserede spørgsmål er undersøgt i denne nationale kliniske retningslinje og tilpasset danske forhold:
1. Bør den akut syge voksne patient med normal iltmætning (defineret som SpO2 ≥ 94%) tilbydes iltbehandling?
2. Bør den akut syge voksne patient med nedsat iltmætning (defineret som SpO2 < 94%) tilbydes liberal eller restiktiv og målrettet iltbehandling?
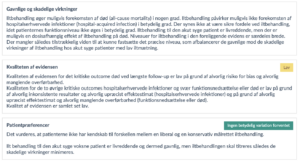
Til at vurdere effekten af de undersøgte behandlinger, er der udvalgt centrale udfald (outcomes), som denne nationale kliniske retningslinje fokuserer på. I begge spørgsmål er de kritiske outcomes dødelighed ved længste opfølgning, hospitalserhvervet infektion og svær funktionsnedsættelse eller død. De vigtige outcomes er varighed af hospitalsindlæggelse og afhængighed af hjælp efter hospitalsudskrivelse.
De to spørgsmål i BMJ retningslinjen [5] relaterer sig til øvre og nedre grænser for iltbehandling:
1) In acutely ill patients, when should oxygen therapy be started? (what is the lower limit of SpO2?)
2) In acutely ill patients receiving oxygen therapy, how much oxygen should be given? (what is the upper limit of SpO2?)
Patientperspektivet
I BMJ retningslinjen [5] bidrog voksne patienter, tidligere indlagt med akut sygdom, i diskussionerne om fordele og ulemper ved iltbehandling, inklusiv om kvaliteten af evidensen set ud fra et patientperspektiv. I tilpasningsprocessen til denne nationale kliniske retningslinje er patientperspektivet ikke direkte repræsenteret udarbejdelsen, men danske patienter er repræsenteret i Sundhedsstyrelsens Rådgivende Udvalg, hvor retningslinjen har været til kommentering. Herudover har udkastet til den færdige retningslinje været i offentlig høring, hvor patienter og pårørende har haft mulighed for at give høringssvar til arbejdsgruppen.
Iltbehandling til akut syge, voksne patienter
Ilt bruges i kroppens celler til at danne energi og er helt centralt for kroppens funktioner. Ved iltmangel manifesterer symptomer sig i løbet af få minutter. Påvirkning af iltfølsomme væv kan resultere i svigt af organer og dermed være direkte livstruende, hvorfor iltbehandling er nødvendig og kan være livreddende. Men det har været velkendt gennem århundreder, at iltbehandlingen kan have potentielt livstruende bivirkninger [44].
I den kliniske praksis har den livreddende effekt overskygget de mulige bivirkninger og ført til en liberal iltbehandling under devisen ‘lidt ilt er godt, lidt mere ilt er bedre, og endnu mere ilt er endnu bedre’. Derfor er medicinsk ilt i dag et af de hyppigst anvendte lægemidler. Der er stigende evidens om mulige skadelige virkninger af iltbehandling. Denne nationale kliniske retningslinje omhandler iltbehandling til den akut syge voksne patient med normal iltmætning og iltbehandling til den akut syge voksne patient med lav iltmætning.
Iltbehandling til akut syge, voksne patienter med normal iltmætning
Medicinsk ilt er et af de hyppigste anvendte lægemidler til den akut syge voksne patient, hvor studier viser at 50-84% af patienterne modtager iltbehandling for enten at forebygge eller at behandle lav iltmætning i arterielt blod (hypoksæmi) [49][52][57][50][40]. Iltbehandling til akut syge patienter med normal iltmætning vil ofte medføre, at iltindholdet i arterielt blod bliver for højt (hyperoksæmi) [57][50][40]. Hyperoksæmi øger risikoen for skadelige bivirkninger [38] og død [1][5][28].
De potentielle bivirkninger inkluderer akut lungeskade med stigende dosis af ilt [38][17] med sammenfald af lungevæv (resorptionsatelektase) [38][17] og øget produktion af toksiske frie iltradikaler [34][18]. Tilsvarende kan hyperoksæmi føre til øget produktion af frie iltradikaler i andre væv, nedsætte hjertets pumpefunktion og føre til vasokonstriktion af koronarkar og cerebrale kar [52][20][38].
Det skal bemærkes, at World Health Organization (WHO) i 2016 anbefalede, at kirurgiske patienter skulle behandles med store mængder ilt peroperativt og i timerne efter operationen med det formål af nedsætte risikoen for postoperative sårinfektioner[13]. Denne anbefaling har været stærkt kritiseret af førende forskere indenfor området [21]. Til trods for at WHO for nyligt har nedgraderet evidensen for ovenstående [26], er det bemærkelsesværdigt at WHO fortsat foreslår at anvende store mængder ilt uden at tage hensyn til de skadelige virkninger, som er dokumenteret for akutte sygdomme. Arbejdsgruppen har derfor vurderet, at denne nationale retningslinje vedrørende iltbehandling også er gældende for akutte kirurgiske voksne patienter.
Arbejdsgruppen finder det særdeles vigtigt, at det sundhedsfaglige personale bliver opmærksom på, at iltbehandling er en behandling med et lægemiddel. Iltbehandling gives idag rutinemæssigt til mange akut syge patienter med normal iltmætning for at minimere risikoen for livstruende iltmangel. Samtidig anses iltbehandling som værende uskadelig. Nye studier indikerer at iltbehandling er potentielt skadelig. Arbejdsgruppen har derfor fundet det særligt vigtig at få belyst, hvornår iltbehandling ordineres til den akut syge patient under hensyntagen til såvel de gavnlige og som de skadelige virkninger.

Nøgleinformationer


Rationale
Der blev i formuleringen af anbefalingen imod iltbehandling til den akut syge voksne patient med normal iltmætning lagt vægt på, at iltbehandling muligvis kan øge risiko for død. Styrken af anbefalingen imod iltbehandling er svag, grundet lav kvalitet af evidensen for iltbehandling til den akut syge voksne patient med normal iltmætning.
Evidensensgrundlaget er primært baseret på akut syge voksne patienter med normal iltmætning, som indlægges med akut apopleksi eller myokardieinfarkt, Der er således usikkerhed om, hvorvidt evidensgrundlaget dækker alle de patientgrupper med normal iltmætning, som anbefalingen imod iltbehandling omfatter, på grund af manglende overførbarhed. Der er ingen umiddelbar gavnlig effekt af iltbehandling til den akut syge voksne patienter med normal iltmætning.
Arbejdsgruppen finder det vigtigt at pointere, at iltbehandling er en behandling med et lægemiddel og at gavnlige virkninger af behandlingen skal holdes op mod de potentiel skadelige bivirkninger. Derfor bør den akut syge voksne med normal iltbehandling ikke behandles med ilt.
Fokuseret Spørgsmål
Population: Akut syge, voksne patienter med normal iltmætning
Intervention: Iltbehandling
Sammenligning: Ingen iltbehandling






1. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
2. Risiko for bias: Alvorlig . Afsluttet før tid (Asfar, Schietroma, Girandis, Singhal). Forfatterne bag Lancetartiklen vurderede studier, der stoppede før tid, til at have høj risiko for bias. Sensitivitetsanalyser viste, at der ikke var signifikant forskel i effekt mellem studierne med lav risiko for bias og studierne med høj risiko for bias. Punktestimatet for død var lavere i studierne med lav risiko for bias (1.07, 95% CI 0.96-1,19) sammenlignet med studierne med høj risiko for bias (1,15, 95% CI 0,95-1,39). En publiceret kommentar til Lancetartiklen anfører, at det kan ikke udelukkes, at manglende blinding kan have indflydelse på outcome (Rasmussen 2018). ; Inkonsistente resultater: Ingen betydelig . Manglende overførbarhed: Alvorlig . Forskelle mellem målpopulation og studiepopulation, studiepopulationen udgør kun en delmængde af målpopulationen. I 6 ud af 23 studier modtog kontrolgruppen konservativ iltbehandling, (Asfar, Girandis, Panwar, Ranchord, Schietroma, Young) men subgruppeanalyser viser, at der ikke er forskelle i effekt mellem disse studier, og de studier hvor kontrolgruppen ikke fik iltbehandling. ; Upræcist effektestimat: Ingen betydelig . Brede konfidensintervaller. Optimal sample size (antal deltagere) er ikke opfyldt. Da der allerede er nedgraderet for risiko for bias og manglende overførbarhed nedgraderes ikke yderligere for upræcist effektestimat. ; Publikationsbias: Ingen betydelig .
3. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen . Understøttende referencer: [47],
4. Risiko for bias: Ingen betydelig . Afsluttet før tid (Asfar, Schietroma, Girandis). Forfatterne bag Lancetartiklen vurderede studier, der stoppede før tid til at have høj risiko for bias. Sensitivitetsanalyser viste, at der ikke var signifikant forskel i effekt mellem studierne med lav risiko for bias og studierne med høj risiko for bias. Punktestimatet for infektioner var lavere i studierne med lav risiko for bias (0,75, 95% CI 0,46-1,23) sammenlignet med studierne med høj risiko for bias (1,03, 95% CI 0,91-1,16). Punktestimatet for studierne med lav risiko for bias er usikkert pga. bredt konfidensinterval. Arbejdsgruppen har allerede nedgraderet for unøjagtighed (impression) pga. brede konfidensintervaller. En publiceret kommentar til Lancetartiklen anfører, at det kan ikke udelukkes, at manglende blinding kan have indflydelse på outcome (Rasmussen 2018). Da der allerede er nedgraderet for inkonsistente resultater og upræcist effektestimat, nedgraderes ikke yderligere for risiko for bias. ; Inkonsistente resultater: Alvorlig . Den statistiske heterogenicitet er høj, retningen af effekten er ikke konsistent imellem de inkluderede studier. Heterogenicitet kan forklares ved, at de kirurgiske patienter, der fik iltbehandling, havde statistisk signifikant færre infektioner, hvorimod der for de medicinske patienter ikke var statistisk signifikant forskel mellem iltbehandling og ingen iltbehandling. ; Manglende overførbarhed: Ingen betydelig . Forskelle mellem målpopulation og studiepopulation, studiepopulationen udgør kun en delmængde af målpopulationen, men da vi allerede har nedgraderet for inkonsistente resultater nedgraderes ikke for manglende overførbarhed. I 2 ud af 7 studier fik kontrolgrupperne konservativ iltbehandling (Asfar, Girandis), men subgruppeanalyser viser, at at der ikke er forskelle i effekt mellem disse studier, og de studier hvor kontrolgruppen ikke fik iltbehandling. ; Upræcist effektestimat: Alvorlig . Brede konfidensintervaller ; Publikationsbias: Ingen betydelig .
5. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
6. Risiko for bias: Ingen betydelig . Manglende blinding ; Inkonsistente resultater: Ingen betydelig . Manglende overførbarhed: Alvorlig . Forskelle mellem målpopulation og studiepopulation. Studiepopulationen udgør kun en delmængde af målpopulationen. I 1 af 5 studier fik kontrolgruppen konservativ iltbehandling, dette studie vægter 0 % i den samlede analyse, da der var 0 events. ; Upræcist effektestimat: Alvorlig . Brede konfidensintervaller ; Publikationsbias: Ingen betydelig .
7. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
8. Risiko for bias: Ingen betydelig . Manglende blinding ; Inkonsistente resultater: Ingen betydelig . Manglende overførbarhed: Alvorlig . Forskelle mellem målpopulation og studiepopulation. Studiepopulationen udgør kun en delmængde af målpopulationen. I 1 af 5 studier fik kontrolgruppen konservativ iltbehandling, dette studie vægter kun 1.55% i den samlede analyse. ; Upræcist effektestimat: Alvorlig . Brede konfidensintervaller ; Publikationsbias: Ingen betydelig .
9. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen . Understøttende referencer: [47],
10. Risiko for bias: Alvorlig . Manglende blinding ; Inkonsistente resultater: Alvorlig . Den statistiske heterogenicitet er høj ; Manglende overførbarhed: Ingen betydelig . Forskelle mellem målpopulation og studiepopulation. Studiepopulationen udgør kun en delmængde af målpopulationen, men da vi allerede har nedgraderet for inkonsistente resultater nedgraderes ikke manglende overførbarhed. I 4 ud af 12 studier modtog kontrolgruppen konservativ iltbehandling (Girandis, Panwa, Schietroma, Young), men subgruppeanalyser viser, at at der ikke er forskelle i effekt mellem disse studier, og de studier hvor kontrolgruppen ikke fik iltbehandling. ; Upræcist effektestimat: Ingen betydelig . Publikationsbias: Ingen betydelig .
Referencer
[47] Chu D.K., et al. : Mortality and morbidity in acutely ill adults treated with liberal versus conservative oxygen therapy (IOTA):
a systematic review and meta-analysis. The Lancet 2018;391(10131):1693-1705 Journal Link
Iltbehandling til akut syge, voksne patienter med nedsat iltmætning
Iltbehandling har gennem årtier ofte været givet liberalt således, at ilt ofte doseres til en SpO2 > 98%. Ved SpO2 > 98% (maksimal værdi er 100%) kan iltindholdet i arterielt blod, PaO2, variere fra normalområdet svarende til 13.3 kPa og op til 60 kPa. Det betyder, at man ikke kan forhindre hyperoksæmi, hvis iltbehandlingen udelukkende målrettes efter en SpO2 > 98%. Dette kan potentielt øge risiko for skadelige bivirkninger og muligvis øge risiko for død. En restiktiv målrettet iltbehandling hvor SpO2 titreres, kan potentielt mindske risikoen for skadelige bivirkninger.
Akut syge patienter med nedsat iltmætning er i risiko for at udvikle livstruende iltmangel med svigt af kroppens organer. I disse situationer er ilt et livreddende lægemiddel. Iltbehandling er dog potentielt skadelig [38] og kan muligvis øge risiko for død (IOTA studie og BMJ artiklen). En restriktiv iltbehandling, hvor behandlingen målrettes ved en fastlagt SpO2, vil derfor potientielt kunne sikre de gavnlige effekter af iltbehandling og minimere de skadelige virkninger.
Akut syge voksne patienter med nedsat iltmætning har et klinisk betydende svigt af lungerne enten betinget af en direkte påvirkning af lungevævet ved pneumoni, aspiration eller inhalation af toksiske gasser eller en indirekte påvirkning af lungevævet ved sepsis, forgiftninger eller traumer [43]. Patienternes lungesvigt kan potentielt forværres ved selve iltbehandlingen, idet der er evidens for akut lungeskade ved stigende fraktion af ilt i inspirationsluften (FiO2) [38][17] med sammenfald af lungevæv (resorptionsatelektase) [34][18] og øget produktion af toksiske frie iltradikaler [52][20]. Tilsvarende kan hyperoksæmi potentielt føre til en øget produktion af frie iltradikaler i andre væv, nedsætte hjertets pumpefunktion og føre til koronar og cerebral vasokonstriktion [52][20][38].
Arbejdsgruppen finder det særdeles vigtigt, at det sundhedsfaglige personale bliver opmærksomme på, at iltbehandling skal titreres til et optimalt iltmætningsniveau under hensyntagen til gavnlige og potentielle skadelige virkninger af iltbehandling. Iltbehandling bør ordineres til den akut syge patient med nedsat iltmætning, og arbedsgruppen har fundet det særligt vigtigt af få belyst, hvorledes iltbehandling målrettes.

Nøgleinformationer

Rationale
Der blev i formuleringen af anbefalingen lagt vægt på, at en liberal iltbehandling til den akut syge voksne patient med nedsat iltmætning muligvis kan øge risiko for død sammenlignet med en konservativ og dermed målstyret iltbehandling. Anbefalingen af svag, idet kvaliteten af evidensen for iltbehandling til den akut syge voksne patient med nedsat iltmætning er lav. Evidensgrundlaget er drevet af subgrupper af akut syge voksne patienter med lav iltmætning. Der er derfor usikkerhed om, hvorvidt evidensgrundlaget er dækkende for alle de patientgrupperne med nedsat iltmætning, som anbefalingen omfatter, på grund af mange overførbarhed.
Arbejdsgruppen finder det vigtigt at pointere, at iltbehandling til den akut syge voksne med nedsat iltmætning er livreddende og dermed gavnlig, men at iltbehandlingen bør titreres, således de potentielle skadelige virkninger minimeres. Personalet skal derfor ikke være tilbageholdende med at påbegynde en iltbehandling til at akut syge voksne patienter, men iltbehandlingen skal titreres således at behandlingen målrettes til en iltmætning indenfor det anbefalede område. Arbejdsgruppen finder det ligeledes vigtigt at fremhæve, at iltbehandling er en behandling med et lægemiddel og at de gavnlige virkninger af behandlingen skal holdes op mod de potentielle skadelige bivirkninger ved øget dosering af ilt. Derfor bør den akut syge voksne med nedsat iltmætning behandles med ilt, således iltmætningen målrettes i henhold til anbefalingen.
Fokuseret Spørgsmål
Population: Akut syge, voksne patienter med lav iltmætning
Intervention: Liberal strategi for iltbehandling
Sammenligning: Restriktiv strategi for iltbehandling
Sammenfatning
Evidensgrundlaget for besvarelse af det fokuserede spørgsmål den nationale kliniske retningslinje tager udgangspunkt i et systematisk review publiceret i Lancet i 2018 ‘Mortality and morbidity in acutely ill adults treated with liberal versus conservative oxygen therapy (IOTA): a systematic review and meta-analysis’. Det systematiske review består samlet set af 25 randomiserede forsøg [12][14][15][16][54][22][23][24][25][6][27][29][30][31][32][33][35][37][7][39][42][45][41][36][9], hvoraf et er quasirandomiseret [33] og tre udelukkende er registeret på ClinicalTrials.gov [7][6][9]. Studierne inkluderer data fra i alt 16.037 patienter med en opfølgningsperiode op til et år.
Patientpopulationen var akut syge voksne patienter. Det er en meget heterogen gruppe inddelt i fem hovedgrupper: akut syge voksne patienter med apopleksi eller traumatisk hjerneskade [12][32][33][37][36][25][41][7][27], akut syge voksne med sepsis [14][6] , akut syge voksne patienter med behov for akut kirurgi [16][35][15][9], akut syge voksne patienter indlagt på en intensiv afdeling [54][29][14][45] og akut syge voksne patienter indlagt med myokardieinfarkt eller indlagt efter kardielt udløst hjertestop [22][23][24][31][39][42][45][30] . Ingen af studierne beskriver iltbehandling for patienter indlagt i en akut afdeling.
Patientpopulation er ligeledes heterogen i relation til graden af akut lungepåvirkning varierende fra patienter med svært lungesvigt med lav iltmætning og behov for respiratorbehandling [14][54][29] til patienter med let eller ingen lungepåvirkning med let nedsat eller med normal iltmætning [12][15][16][22][23][24][25][6][27][30][31][32][33][35][37][7][39][42][45][41][36][9] , dvs at evidensgrundlaget for besvarelse af det fokuserede spørgsmål både omfatter akut syge voksne patienter med normal iltmætning og med lav iltmætning. Der er tillige et betydeligt overlap i iltbehandlingerne, idet den liberale iltbehandling varierer fra 28% ilt til 100% ilt, mens den tilsvarende restriktive iltbehandling varierer fra 21% ilt (astmosfærisk luft) til 50% ilt. Subgruppe og sensitivitetsanalyser i det systematiske review [1] viser robuste estimater for hele patientpopulationen og ved eksklusion af patienter med lav iltmætning ved baseline.
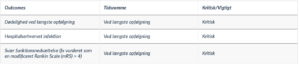
Kvaliteten af evidens på de kritiske outcomes var lav på grund af risiko for bias, manglende overførbarhed, inkonsistente resultater og upræcist effektestimat.
For det kritiske outcome død ved længste follow-up blev 23 af de 25 randomiserede forsøg inkluderet [12][14][16][54][22][23][24][25][6][27][29][30][31][32][33][35][37][7][39][42][45][41][36] . Effektestimatet er baseret på data fra 15.754 patienter og viser at 10 patienter flere per 1000 patienter (CI 95% 0 færre – 19 mere) døde ved iltbehandling sammenlignet med ingen iltbehandling, hvorfor liberal iltbehandling muligvis øger risiko for død i nogen grad. F
or det kritiske outcome hospitalserhvervede infektioner under indlæggelse blev 9 af de 25 randomiserede forsøg inkluderet [12][14][54][6][32][7][39][15][35] . Effektestimatet er baseret på data fra 7.732 patienter og viser at 8 patienter færre per 1000 patienter (CI 95% 41 færre – 33 mere) havde hospitalserhvervede infektioner uden ilthandling sammenlignet med iltbehandling, hvorfor liberal iltbehandling muligvis ikke påvirker hospitalserhvervede infektioner i betydelig grad.
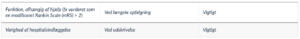
For det kritiske outcome svær funktionsnedsættelse eller død, målt 3-6 måneder efter behandling, blev 5 af de 25 randomiserede studier inkluderet [12][25][32][7][41] . Effektestimatet er baseret på data fra 5.620 patienter og viser at 9 patienter færre per 1000 patienter (CI 95% 43 færre – 33 mere) havde svær funktionsnedsættelse eller død uden iltbehandling sammenlignet med iltbehandling, hvorfor liberal iltbehandling muligvis ikke påvirker svær funktionsnedsættelse eller død i betydelig grad. For det vigtige outcome funktion, afhængig af hjælp blev 5 af de 25 randomiserede forsøg inkluderet [22][23][31][39][42]. Effektestimatet er baseret på data fra 5.702 patienter og viser at 32 patienter færre per 1000 patienter (CI 95% 85 færre – 32 mere) var afhængig af hjælp uden iltbehandling sammenlignet med iltbehandling, hvorfor liberal iltbehandling muligvis ikke påvirker funktion, afhængig af hjælp i betydelig grad.
For det vigtige outcome indlæggelseslængde blev 12 af de 25 randomiserede forsøg inkluderet [15][54][6][29][31][33][9][35][37][39][41][45]. Effektestimatet er baseret på data fra 2.448 patienter og viser at indlæggelseslængden er 0.25 dag kortere (CI 95% 0.68 kortere – 0.18 længere) uden iltbehandling sammenlignet med iltbehandling, hvorfor liberal iltbehandling muligvis ikke påvirker indlæggelseslængde i betydelig grad.
![]()



1. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
2. Risiko for bias: Alvorlig . Afsluttet før tid (Asfar, Schietroma, Girandis, Singhal). Forfatterne bag Lancetartiklen vurderede studier, der stoppede før tid til at have høj risiko for bias. Sensitivitetsanalyser viste, at der ikke var signifikant forskel i effekt mellem studierne med lav risiko for bias og studierne med høj risiko for bias. Punktestimatet for død var lavere i studierne med lav risiko for bias (1,07, 95% CI 0,96-1,19) sammenlignet med studierne med høj risiko for bias (1,15, 95% CI 0,95-1,39). En publiceret kommentar til Lancet-artiklen anfører, at det kan ikke udelukkes, at manglende blinding kan have indflydelse på outcome (Rasmussen 2018). ; Inkonsistente resultater: Ingen betydelig . Manglende overførbarhed: Alvorlig . Forskelle mellem målpopulation og studiepopulation. I en del af de inkluderede studier blev patienter med hypoksi ved baseline ekskluderet. Subgruppeanalyser viser dog, at der ikke er forskelle i effekt mellem studier, der ekskluderer patienter med hypoksi ved baseline og øvrige studier. ; Upræcist effektestimat: Ingen betydelig . Brede konfidensintervaller. Optimal sample size (antal deltagere) er ikke opfyldt. Da der allerede er nedgraderet for risiko for bias og manglende overførbarhed nedgraderes ikke yderligere for upræcist effektestimat ; Publikationsbias: Ingen betydelig .
3. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
4. Risiko for bias: Ingen betydelig . Afsluttet før tid (Asfar, Schietroma, Girandis). Forfatterne bag Lancetartiklen vurderede studier, der stoppede før tid til at have høj risiko for bias. Sensitivitetsanalyser viste, at der ikke var signifikant forskel i effekt mellem studierne med lav risiko for bias og studierne med høj risiko for bias. Punktestimatet for infektioner var lavere i studierne med lav risiko for bias (0,75, 95% CI 0,46-1,23) sammenlignet med studierne med høj risiko for bias (1,03, 95% CI 0,91-1,16). Punktestimatet for studierne med lav risiko for bias er usikkert pga. bredt konfidensinterval. Arbejdsgruppen har allerede nedgraderet for unøjagtighed (impression) pga. brede konfidensintervaller. En publiceret kommentar til Lancetartiklen anfører, at det kan ikke udelukkes, at manglende blinding kan have indflydelse på outcome (Rasmussen 2018). Da der allerede er nedgraderet for inkonsistente resultater og manglende overførbarhed nedgraderes ikke yderligere for risiko for bias. ; Inkonsistente resultater: Alvorlig . Den statistiske heterogenicitet er høj, retningen af effekten er ikke konsistent imellem de inkluderede studier. Heterogenicitet kan forklares ved at de kirurgiske patienter, der fik iltbehandling havde statistisk signifikant færre infektioner, hvorimod der for de medicinske patienter ikke var statistisk signifikant forskel mellem iltbehandling og ingen iltbehandling. ; Manglende overførbarhed: Ingen betydelig . Forskelle mellem målpopulation og studiepopulation. I en del af de inkluderede studier blev patienter med hypoksi ved baseline ekskluderet. Vi har allerede nedgraderet for inkonsistente resultater og nedgraderer derfor ikke for manglende overførbarhed. Subgruppeanalyser viser samtidig, at der ikke er forskelle i effekt mellem studier, der ekskluderer patienter med hypoxi ved baseline og øvrige studier. ; Upræcist effektestimat: Alvorlig . Brede konfidensintervaller ; Publikationsbias: Ingen betydelig .
5. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
6. Risiko for bias: Ingen betydelig . Manglende blinding ; Inkonsistente resultater: Ingen betydelig . Manglende overførbarhed: Alvorlig . Forskelle mellem målpopulation og studiepopulation. I en del af de inkluderede studier blev patienter med hypoksi ved baseline ekskluderet. Subgruppeanalyser viser dog, at der ikke er forskelle i effekt mellem studier, der ekskluderer patienter med hypoksi ved baseline og øvrige studier. ; Upræcist effektestimat: Alvorlig . Brede konfidencintervaller, forskellig anbefaling i hver ende af intervallet. Den sande effekt kan både være at interventionen nedsætter eller øger risiko. ; Publikationsbias: Ingen betydelig .
7. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
8. Risiko for bias: Ingen betydelig . Manglende blinding ; Inkonsistente resultater: Ingen betydelig . Manglende overførbarhed: Alvorlig . Forskelle mellem målpopulation og studiepopulation. I en del af de inkluderede studier blev patienter med hypoksi ved baseline ekskluderet. Subgruppeanalyser viser, at der ikke er forskelle i effekt mellem studier, der ekskluderer patienter med hypoksi ved baseline og øvrige studier. ; Upræcist effektestimat: Alvorlig . Brede konfidensintervaller. Forskellig anbefaling i hver ende. Den sande effekt kan både være at interventionen nedsætter eller øger risiko ; Publikationsbias: Ingen betydelig .
9. Systematisk oversigtsartikel [47] . Baselinerisiko/ komparator:: Kontrolarm i reference brugt til interventionen .
10. Risiko for bias: Alvorlig . Manglende blinding ; Inkonsistente resultater: Alvorlig . Den statistiske heterogenicitet er høj ; Manglende overførbarhed: Ingen betydelig . Forskelle mellem målpopulation og studiepopulation. I en del af de inkluderede studier blev patienter med hypoksi ved baseline ekskluderet. Vi har allerede nedgraderet for inkonsistente resultater og nedgraderer derfor ikke for manglende overførbarhed. Subgruppeanalyser viser samtidig, at der ikke er forskelle i effekt mellem studier, der ekskluderer patienter med hypoksi ved baseline og øvrige studier. ; Upræcist effektestimat: Ingen betydelig . Publikationsbias: Ingen betydelig .
Referencer
[47] Chu D.K., et al. : Mortality and morbidity in acutely ill adults treated with liberal versus conservative oxygen therapy (IOTA):
a systematic review and meta-analysis. The Lancet 2018;391(10131):1693-1705 Journal Link
Baggrund
Medicinsk ilt er et af de hyppigst anvendte lægemidler til den akut syge voksne patient, idet studier viser, at 50-84% af patienterne modtager iltbehandling for at forebygge eller behandle lav iltmætning i arterielt blod (hypoksæmi) [49][52][57][50][40]. Sundhedspersonale anser iltbehandling for at være gavnlig og samtidig uskadelig [52][51].
Det er arbejdsgruppen opfattelse, at iltbehandling fortsat administreres liberalt i Danmark til såvel den akut syge voksne patient med normal iltmætning som til den akut syge voksne patient med lav iltmætning. Derfor vil denne adaptation fra det systematiske review, IOTA studiet [1] fremme bevidstheden om, at medicinsk ilt er et lægemiddel, som skal ordineres og doseres under hensyntagen til de ønskede gavnlige og de potentielt skadelige virkninger.
Det er arbejdsgruppens forventning, at denne kliniske retningslinje vil medføre at færre akut syge voksne patienter med normal iltmætning vil modtage iltbehandling, og at iltbehandling til den akut syge voksne patient med lav iltmætning vil være restriktiv og målrettes til en SpO2 94-98%.
Eksempler på patientcases
Case 1: Akut medicin
En 76-årig kvinde bliver bragt ind til Akutafdelingen med akut opstået åndenød.
Hun er i forvejen kendt med type 2 diabetes mellitus, arteriel hypertension og slidgigt i venstre knæ. Hun er ikke-ryger.
Vitalparametre i ambulancen:
A: frie luftveje
B: respirationsfrekvens 28, SpO2 95% uden iltbehandling
C: blodtryk (BT) 134/92 mmHg, puls 94/minut
D: Glasgow Coma Scale (GCS) 15
E: temperatur 38.7 ºC
1. Er der indikation for iltbehandling på nuværende tidspunkt? – Nej. Patienten har en SpO2 ≥ 94%. Patienten har været i akutafdelingen i to timer. Der er diagnosticeret en venstresidig pneumoni, CRP er på 138 mg/l. Patientens åndenød forværres, respirationsfrekvens er steget til 32/min, og SpO2 uden iltbehandling er faldet til 87%.
2. Er der indikation for iltbehandling på nuværende tidspunkt? Og hvis ja, er der indikation til restriktiv eller liberal iltbehandling? – Der er indikation til restriktiv iltbehandling med målrettet terapi til SpO2 94-98%, da patientens iltmætning ligger under normalområdet.
Case 2: Akut medicin
En 82-årig mand bliver transporteret til Fælles Akutmodtagelsen på grund af utilpashed. Han er ikke kendt med nogen alvorlig sygdom i forvejen.
Vitalparametre i ambulancen:
A: frie luftveje
B: respirationsfrekvens 22/min, iltmætning uden ilttilskud 96%
C: blodtryk (BT) 114/72 mmHg, puls 96/min
D: Glasgow Coma Scale (GCS) 15
E: temperatur 37.1 ºC
Er der indikation til iltterapi på nuværende tidspunkt? – Nej. Patienten er ikke kendt med lungesygdom, og hans SpO2 er ≥ 94%
Lige efter ankomst i Fælles Akutmodtagelsen bliver patienten ukontaktbar, der konstateres hjertestop og der påbegyndes hjertelungeredning. Der er ikke mulighed for at måle iltmætning. Er der indikation til iltterapi på nuværende tidspunkt? – Ja. Iltbehandling med 100% ilt anbefales, fordi en livstruende hypoksi ikke kan udelukkes. Såsnart tilstanden er stabil og SpO2 kan måles, skal iltbehandling titreres til SpO2 94-94%.
Case 3: Akut medicin
En 34-årig patient er kommet til Fælles Akutmodtagelsen på grund af akut opstået, svær åndenød. Patienten er ellers rask.
Vitalparametre i triagen:
A: frie luftveje
B: respirationsfrekvens 34/minut, saturation uden ilttilskud 86%
C: blodtryk (BT) 110/68 mmHg, puls 105/minut
D: Glasgow Coma Scale (GCS) 15
E: temperatur 37.1 ºC
1. Er der indikation til iltterapi på nuværende tidspunkt? – Ja. Patienten har akut hypoksi med en SpO2 < 94%, og patienten er ikke kendt med en kronisk lungesygdom.
Der skal administreres konservativ iltbehandling med et iltmætningsmål (SpO2) 94-98%.
2. Patienten skal akut CT-skannes på grund af mistanke om lungeemboli. På vej til CT-skanneren bliver patienten utilpas, klamsvedende og perifer cyanotisk. Iltmætningsmålingen virker ikke.
Er der indikation til iltterapi på nuværende tidspunkt? – Ja. Iltbehandling anbefales med 15l/minut (reservoirmaske) med 100% ilt, fordi en livstruende hypoksi ikke kan udelukkes. Så snart tilstanden er stabiliseret og SpO2 igen kan måles, skal iltbehandlingen titreres til SpO2 94-98%
Case 4: Anæstesiologi og intensiv medicin
En 60-årig mand indlægges fra akutmodtagelsen til akut operation for ileus. Patienten er normalvægtig og ikke-ryger, men kendt med alkoholoverforbrug. Der er hoste og mistanke om mindre aspirationspneumoni.
Vitale parametre ved præoperativ vurdering:
A: frie luftveje
B: respirationsfrekvens 32/minut, SpO2 96% uden iltbehandling
C: blodtryk (BT) 110/72, pulsfrekvens 110/minut
D: Glasgow Coma Scale (CGS) 15
E: temperatur 38.2 ºC
1. Bør denne patient tilbydes iltbehandling på nuværende tidspunkt? – Nej. Patienten er ikke kendt med kronisk lungesygdom, og SpO2 ≥ 94%. Der er derfor ikke indikation for iltbehandling før operation.
Før anæstesiindledning præoxygeneres patienten efter gældende retningslinjer (3 minutter med 100% ilt på tætsluttende maske) og under anæstesi vedligeholdes med en iltkoncentration, som sikrer, at SpO2 holdes indenfor 94-98%. Nogle minutter før ekstubation anvendes 80% ilt i indåndingsluften for at sikre mod umiddelbar desaturation.
Patientens respiratoriske tilstand forværres i opvågningen, hvor der trods balanceret smertebehandling er hosteinsufficiens og hyperkapni. Der ses tydelige tegn på aspirationspneumoni. Respirationsfrekvens stiger til 40/minut, PaCO2 9.5 kPa, SpO2 94% med iltbehandling med 10 liter/minut ilt på maske. Der findes indikation for intubation og intensiv terapi.
2. Bør patienten tilbydes restriktiv eller liberal iltbehandling på nuværende tidspunkt? – Ja, restriktiv iltbehandling til en SpO2 på 94-98%. Før intubation præoxygeneres (3 minutter med 100% ilt på tætsluttende maske) og efter tilkobling til respirator fortsættes iltbehandling således, at SpO2 opretholdes mellem 94 og 98%. Under eventuel transport internt på (eller mellem) hospitaler tilstræbes restriktiv iltbehandling med SpO2 94-98% som mål, hvis det er muligt at ventilere patienten med en titreret FiO2. Såfremt der kun kan ventileres med 100% ilt gøres dette.
Case 5: Anæstesiologi og intensiv medicin
En 60-årig kvinde, tidligere rask, indlægges akut med højfebrillia med kernetemperatur 40 ºC, hypotensiv med systolisk blodtryk 80 mmHg, takykardi med respirationsfrekvens110/minut og påskyndet respirationsfrekvens 25/minut. SpO2 94% uden ilt. A-punktur viser pH 7,30, PaO2 9 kPa, PaCO2 2,5 kPa, SaO2 94% og laktat 4.5 mmol/l.
Røngten af thorax: pneumoni med bilaterale infiltrative forandringer.
Diagnose: pneumoni og septisk shock.
Behandling:
1) Væskebehandling og samtidig antibiotika efter dyrkning, inklusiv bloddyrkning
2) Ingen respons af væskebehandling, forsat systolisk blodtryk 80 mmHg. Der opstartes vasopressor behandling og patienten indlægges på intensiv afdeling.
Spørgsmål A
Patienten har normal iltmætning (SpO2 ≥ 94%). Skal denne patient behandles med ilt?
a. Nej, for SpO2 er ≥ 94%.
b. Ja, patienten skal behandles med ilt, da patienten er hæmodynamisk ustabil med lavt systolisk blodtryk og høj laktat med behov for vasopressorbehandling.
Korrekt svar er: b
Spørgsmål B
Efter to timer er patienten hæmodynamisk stabil med noradrenalin infusion, systolisk blodtryk > 100 mmHg og pulsfrekvens 80/minut. Laktat faldet til 2 mmol/l. SpO2 99% med 15 liter/minut Lomholt fugtet ilt 60%.
a. Patienten skal fortsat behandles med ilt, men behandlingen skal målrettes til en SpO2 94-98%.
b. Patienten skal fortsætte uændret med liberal iltbehandling. Korrekt svar: a, idet patienten nu er hæmodynamisk stabil.
Case 6: Kardiologi
En 65-årig kvinde transporteres i en ambulance med et mistænkt ST-elevations myokardieinfarkt (STEMI). Patienten har ringet 112 og givet udtryk for trykkende brystsmerter og kortåndethed gennem de seneste fire timer. I ambulancen er der lavet et hjertekardiogram, hvor der ses ST-elevationer i afledningerne V2-V5. Patienten er ikkeryger men har kendt diabetes type II, arteriel hypertension samt forhøjet kolesterol.
Der er planlagt indlæggelse direkte på hjertecenter med henblik på akut koronar angiografi (KAG). Patienten har vedvarende smerter, sveder og er takypnøisk med en respirationsfrekvens på 20/minut. I ambulancen er der vedvarende målt en SpO2 på 96% uden ilttilskud.
1. Bør denne patient tilbydes iltbehandling på nuværende tidspunkt? – Nej. Patienten har ikke kendt kronisk lungesygdom med varig lav iltmætning og SpO2 ≥ 94%, hvorfor der ikke er indikation for supplerende iltbehandling hverken i forbindelse med transporten i ambulancen eller efter indlæggelse på hjertecenteret.
Patienten bliver efter ankomst kørt direkte til Akut KAG. Der findes en okklusion i venstre kranspulsåre (LAD) som behandles med perkutan koronar intervention (PCI). Patienten er vedvarende takypnøisk under proceduren, respirationsfrekvensen er nu 25/minut, objektivt er der sekretraslen ved vejrtrækning, og der måles en perifer SpO2 på 90%, som bekræftes på arteriel blodgasanalyse, hvor der ses en lav PaO2 på 6.8 kPa. Der laves en akut ekkokardiografi under proceduren, hvor der findes svært nedsat hjertefunktion svarende til området, der forsynes af LAD.
2. Bør patienten tilbydes restriktiv eller liberal iltbehandling på nuværende tidspunkt? – Ja, restriktiv iltbehandling. Der er tegn på hjertesvigt, og der er indikation for opstart af iltbehandling på næsekateter: Iltbehandlingen startes med 5 liter/minut, som efterfølgende titreres således SpO2 stabilt holdes i området mellem 94% og 98%. Ved afslutningen af proceduren laves igen en arteriel blodgasanalyse, der bekræfter en PaO2 i normalområdet på 9,8 kPa samt en SpO2 på 97%.
Efter proceduren startes vanddrivende behandling med intravenøs furosemid med god effekt, hvorved patienten opnår normal respirationsfrekvens i hvile. Der måles en SpO2 på 100% med en iltbehandling med 4 liter/minut. Iltbehandlingen kan nu reduceres og ultimativt fjernes, da patienten har en SpO2 uden ilt på 96%. Patienten får i dagene efter proceduren åndenød ved mobilisering og en SpO2 på 90-92%, hvorfor der i forbindelse med aktivitet tilbydes ilt på næsekateter med 2 liter/minut, hvorved SpO2 under aktivitet holder sig i området 94-98%.
Case 7: Kirurgi
En 72-årig mand indbringes med ambulance til Akutmodtagelsen med hæmatemese. Har haft to opkastninger i hjemmet med frisk blod, spontant opstået.
Patienten er kendt med episodisk alkoholoverforbrug og tidligere ulcus duodeni. Er tidligere ryger.
Vitalparametre i ambulancen:
A: frie luftveje
B: respirationsfrekvens 24, SpO2 95% uden iltbehandling
C: blodtryk (BT) 94/62 mmHg, puls 112/minut
D: Glasgow Coma Scale (GCS) 15
E: glukose 7
F: temperatur 37.7 ºC
1. Er der indikation for iltbehandling på nuværende tidspunkt? – Nej. Patienten er ikke kendt med kronisk lungesygdom med varig lav SpO2, og idet SpO2 befinder sig i området 94-98%.
Patienten har været i Akutmodtagelsen i to timer. Der er målt en hæmoglobin på 4.4 mmol/l. Patienten afventer gastroskopi på operationsgangen. Blodtrykket er uændret 95/64 mmHg, pulsen 118/minut. Patienten har yderligere frisk hæmatemese med 500 ml skønnet blodtab, og er bleg. Respirationsfrekvensen er steget til 28/minut og SpO2 faldet til 87% uden ilttilskud.
2. Er der indikation for iltbehandling på nuværende tidspunkt? – Ja. restriktiv iltbehandling anbefales med et mål for SpO2 mellem 94 og 98%.
Case 8: Lungemedicin
55-årig i øvrigt rask mand. Meldt til Fælles Akut Modtagelse på mistanke om dyb venetrombose (DVT) efter 11 timers flyvetur fra USA. Ved ankomsten har patienten tydelige tegn på DVT og en Wells score på 3. Ingen åndenød, men ubehag i thorax ved dyb vejrtrækning. Ved Early Warning Score (EWS) findes påvirket iltmætning (SpO2) på 92 % som bekræftes ved udtagelse af arteriel blodprøve med gasanalyse. Desuden måles temperatur på 38.2 ºC.
Der iværksættes behandling med lavmolekylært heparin og udredning for DVT, lungeemboli og pneumoni.
1. Er der indikation for iltbehandling – specielt set i forhold til at patienten ikke har åndenød, men let påvirket Sp02 og i øvrigt er diagnostisk uafklaret? – Ja, restriktiv iltbehandling således SpO2 er indenfor området 94-98%.
Case 9: Lungemedicin
67-årig mand. Kronisk obstruktiv lungesygdom (KOL), FEV1 26 %, FEV1/FVC 35 %. Hjemmeilt 2 liter/minut. Tidligere behandlet med både non-invasiv ventilation og respirator i forbindelse med KOL forværring med hyperkapnisk respirationssvigt.
Nu tiltagende produktiv hoste og åndenød gennem fire dage.
Indbringes med ambulance efter at have ringet 112.
Præhospitalt målt SpO2 78 % på vanlig hjemmeilt.
Herefter administreret 100% ilt via maske med reservoirpose 10 liter/minut til en SpO2 svingende mellem 89% og 93%.
Ved ankomst til Akutmodtagelsen findes følgende:
A: frie luftveje
B: SpO2= 94% med 10 liter/minut 100% ilt på maske med reservoirpose, Respirationsfrekvens 46/minut, bilateralt luftskifte med forlænget ekspirium
C: blodtryk (BT) 178/98, puls 125/minut regelmæssig, vasodilateret
D: Glasgow Coma Scale (GCS) 15, BS 7.8
E: temperatur 36.7 ºC (målt i øre)
Alment er patienten akut respiratorisk medtaget, men samarbejder fint til undersøgelser og behandling.
Arteriel gasanalyse umiddelbart efter ankomst: pH 7,33, PaCO2 7.8 kPa, base excess (BE) 6,8 mmol/l, PaO2 12.8 kPa.
Thoraxrøntgen uden akutte forandringer – specielt ingen infiltrater eller pneumothorax.
Der er præhospitalt givet inhalation med bronkodilaterende lægemiddel. I Akutmodtagelsen gives parenteral kortikosteroid.
Spørgsmål A:
Skal patienten behandles med liberal eller restriktiv iltterapi er i den initiale fase på Akutmodtagelsen mest optimal?
a. Fortsat behandling med maske med reservoirpose, da normooxæmi er altafgørende i denne situation.
b. Vanlig 2 liter hjemmeilt med accept af SpO2 på 78 % for at undgå CO2 ophobning.
c. Ilttilskud på mere end patientens vanlige 2 liter per minut via nasal iltkateter til SpO2 88-92 % trods tidligere forværring med hyperkapnisk respirationssvigt.
Korrekt svar: c.
Spørgsmål B:
Ved at give 4 liter/min nasal ilt opnås SpO2 på 89 %. Kontrol a-gas efter ca. 1 time viser pH 7.29, PaCO2 9.3 kPa, BE 6.5 mmol/l, PaO2 7.1 kPa. GCS fortsat 15. Kredsløbet stabilt. Alment er patientens tilstand uændret.
Hvilken iltterapi er nu optimal?
a. Umiddelbar intubation og respiratorbehandling med justering af PEEP og FiO2 til SpO2 94-98 % da der er svær forværring af den akutte respiratoriske acidose og umiddelbar livsfare.
b. Iltbehandling i forbindelse med non-invasiv ventilation (NIV) med justering af EPAP og FiO2 til SpO2 88-92 %.
c. Uændret iltbehandling via nasal iltkateter, da der forventes hurtig effekt af den opstartede behandling med kortikosteroid og patienten fortsat er vågen.
Korrekt svar b.
Case 10: Neurologi
85-årig mand kendt med tidligere cerebralt infarkt med højresidige udfald og diskrete sequelae, arteriel hypertension, hyperkolesterolæmi og diabetes indlægges i trombolyseberedskab på mistanke om apopleksi.
Kl 9:00 er patienten blevet tiltagende gangbesværet – hjemmeplejen finder ham ude af stand til at gå kl 9.30 – pt har været oppe kl 6.00 og i habitualtilstand. Indlægges akut. Neurologisk ses højre hængende mundvig, svær dysartri og højresidig hemiparese. Klinisk mistænkes nyt infarkt eller forværring i kendte sequelae.
Vitale parametre ved ankomst til hospital:
A: frie luftveje
B: respirationsfrekvens 14/minut, SpO2 = 94% uden iltbehandling
C: blodtryk (BT) 180/65, puls 92/minut
D: Glasgow Coma Scale (GCS) 15
E: temperatur 37.1 ºC
1. Skal denne patient tilbydes iltbehandling? – Nej. Patienten er ikke kendt med kronisk lungesygdom med varig lav SpO2, og den målte SpO2 er ≥ 94%.
Patienten klager over dyspnø, ingen hoste, og SpO2 94% med let øget respirationsfrekvens. A-gas med PaO2 8.7 kPa og PaCO2 6.0 kPa, normal pH. Røngten af thorax uden oplagte infiltrater, mistanke om let stase.
2. Skal patienten tilbydes iltbehandling? – Tæt observation anbefales. Iltbehandling anbefales såfremt tilstanden forværres og SpO2 < 94%.
På 7. døgn udvikles febrilia og stigende respirationsfrekvens, Klinisk og billeddiagnostisk mistanke om pneumoni. SpO2 90% uden iltbehandling. A-gas med PaO2 8.2 kPa, PaCO2 6.9 kPa og pH 7.35.
3. Skal patienten tilbydes iltbehandling? – Ja. Restriktiv iltbehandling således SpO2 er indenfor området 94-98%.
Implementering
Dette afsnit beskriver hvilke aktører (organisationer, faggrupper, myndigheder), der har et medansvar for at sikre udbredelsen af kendskabet til samt anvendelse af denne nationale kliniske retningslinjes anbefalinger blandt det sundhedsfaglige personale, der i den kliniske praksis møder den akut syge voksne patient og skal tage stilling til iltbehandling af denne patientgruppe. Afsnittet indeholder arbejdsgruppens forslag til de konkrete aktiviteter, som de pågældende aktører kan iværksætte for at understøtte implementeringen.
Regionerne og regionernes sygehuse spiller en vigtig rolle i at understøtte implementeringen af den nationale kliniske retningslinje gennem formidling af retningslinjens indhold og ved at understøtte retningslinjens anvendelse i praksis. For at understøtte retningslinjens anvendelse lokalt er det hensigtsmæssigt, at den nationale kliniske retningslinje samstemmes med eller integreres i de forløbsbeskrivelser, instrukser og vejledninger, som allerede anvendes her. Regionerne bør således sikre, at de anbefalinger, som må være relevante for specialiserede afdelinger på sygehusniveau, indarbejdes i instrukser og vejledninger i den pågældende region.
For almen praksis indebærer det, at anbefalinger fra den nationale kliniske retningslinje indarbejdes i regionernes forløbsbeskrivelser for akut syge voksne patienter. Således vil de evidensbaserede relevante anbefalinger indgå i de patientvejledninger, som alment praktiserende læger allerede anvender, og som forholder sig til organisering i øvrigt i den pågældende region. Forløbsbeskrivelserne kan med fordel indeholde et link til den fulde nationale kliniske retningslinje. Herudover kan der med fordel indsættes et link til den nationale kliniske retningslinje i Lægehåndbogen. Regionernes praksiskonsulenter kan desuden have en rolle i at tage stilling til den konkrete implementering.
De faglige selskaber er en vigtig aktør i at udbrede kendskabet til retningslinjen. Der foreslås, at den nationale kliniske retningslinje omtales på de relevante faglige selskabers hjemmeside, evt. med orientering om hvad den indebærer for det pågældende speciale og med et link til den fulde version af retningslinjen. Sundhedsstyrelsen foreslår ligeledes, at retningslinjen præsenteres på årsmøder i regi af de faglige selskaber og på lægedage. Information kan også formidles via medlemsblade og elektroniske nyhedsbreve.
Sundhedsstyrelsen foreslår desuden, at retningslinjens indhold formidles til patienterne, og at relevante patientforeninger kan spille en rolle heri.
Implementering af national kliniske retningslinje for iltbehandling til akut syge voksne patienter er som udgangspunkt et regionalt ansvar. Dog ønsker Sundhedsstyrelsen at understøtte implementeringen. I foråret 2014 publicerede Sundhedsstyrelsen således en værktøjskasse med konkrete redskaber til implementering. Den er tilgængelig som et elektronisk opslagsværk på www.sst.dk. Værktøjskassen bygger på evidensen for effekten af interventioner, og den er tænkt som en hjælp til lederen eller projektlederen, der lokalt skal arbejde med implementering af forandringer af et vist omfang.
Foruden den fulde retningslinje udgives en quickguide indeholdende retningslinjens anbefalinger og eventuelle centrale budskaber samt angivelse af evidensgradering og anbefalingernes styrke. Quickguiden vil også blive publiceret i en grafisk version.
Monitorering
Proces- og effektindikatorer
Som indikatorer for monitorering af retningslinjen kan anvendes:
- andelen af akut syge voksne patienter, som har haft normal iltmætning, og nu ikke modtager iltbehandling
- andelen af akut syge voksne patienter, som har haft lav iltmætning, og nu modtager restriktiv iltbehandling med en SpO2 på 94 – 98%
- andelen af akut syge voksne patienter, som har haft lav iltmætning, og ikke opnår sufficient SpO2, dvs vedvarende SpO2 < 94%
- andelen af akut syge voksne patienter, som har haft lav iltmætning, og nu modtager liberal iltbehandling (SpO2 > 98%)
Datakilder
Som datakilde kan anvendes elektronisk patientjournal.
Opdatering og videre forskning
Opdatering
Som udgangspunkt bør retningslinjen opdateres 3 år efter udgivelsesdato, med mindre ny evidens eller den teknologiske udvikling på området tilsiger andet.
Videre forskning
Litteratursøgningen til denne retningslinje har dels afdækket områder med fravær af evidens dels områder, hvor evidensen har en del metodiske svagheder.
Der mangler evidens om iltbehandling til akut syge voksne patienter med normal iltmætning i en bredere kontekst, idet evidensprofilerne primært er baseret på patienter med akut apopleksi og myokardieinfarkt.
Der mangler evidens om iltbehandling til den akut syge voksne patient med lav iltmætning og i særdeleshed for patienter med akut svært lungesvigt med behov for respirationsunderstøttende behandling på en intensiv afdeling. Der er flere igangværende studier indenfor dette område [19]: et Australsk-New Zeelandsk multicenter studie ICU-ROX [11], et fransk multicenter studie LOCO2 [10] og et dansk multicenter, europæiske studie HOT-ICU [8].
Der mangler evidens vedrørende den optimale dosering af iltbehandlingen, særligt om iltbehandling skal tilstræbes at være lavt/under eller højt i normalområdet [46][53]. Herudover er der manglende evidens for, hvad det optimale mål er for iltbehandling; SpO2 eller PaO2 eller en kombination af SpO2 og PaO2.
Der mangler evidens for den akut syge voksne patient med behov for akut kirurgi. Der er studier, som viser, at WHO anbefalinger om brug af høje iltkoncentrationer, muligvis kan være forbundet med øget forekomst af lungekomplikationer og dødelighed [55][56].
Der mangler evidens for den akut syge voksne patient såvel i præhospitalt regi som i akut afdelingen og som ikke har akut apopleksi eller myokardieinfarkt.
Denne nationale kliniske retningslinje er gældende for patienter i hvile. Der mangler evidens for iltbehandling af den akut syge patient ved aktivitet/mobilisering.
Fokuserede spørgsmål
Fokuseret spørgsmål 1: Iltbehandling til akut syge voksne patienter med normal iltmætning
Bør akut syge voksne patienter med normal iltmætning tilbydes iltbehandling?
Population
Akut syge voksne patienter som indlægges akut på hospital, eller patienter som udvikler akut sygdom i forbindelse med en planlagt hospitalsindlæggelse.
Intervention
Iltbehandling
Sammenligning
Ingen iltbehandling

Fokuseret spørgsmål 2: Iltbehandling til akut syge, voksne patienter med lav iltmætning
Bør akut syge voksne patienter med lav iltmætning tilbydes restriktiv eller liberal iltbehandling?
Population
Akut syge voksne patienter som indlægges akut på hospital, eller patienter som udvikler akut sygdom i forbindelse med en planlagt hospitalsindlæggelse.
Intervention
Liberal iltbehandling (SpO2 > 98%)
Sammenligning
Restriktiv iltbehandling (SpO2 94 – 98%)
Beskrivelse af anvendt metode
Denne retningslinje er udarbejdet på baggrund af evidensgrundlaget fra en eksisterende britisk retningslinje udgivet af British Medical Journal (BMJ) i 2018 ”Oxygen therapy for acutely ill medical patients: a clinical practical guideline” [5] og tilpasset danske forhold, hvor det har været relevant og muligt. Retningslinjen fra BMJ er udarbejdet efter Rapid Recommendations konceptet, der bygger på GRADE metoden. Anbefalingerne i Rapid Recommendations udarbejdes på baggrund af et eller flere systematiske reviews til besvarelse af de fokuserede spørgsmål. For denne retningslinje er anbefalingerne udarbejdet på baggrund af et systematisk review publiceret i Lancet, “Mortality and morbidity in acutely ill adults treated with liberal versus concervative oxygen therapy (IOTA): a systematic review and metaanalysis” [1]. Risiko for bias-vurderinger er også adapteret fra dette systematiske review.
Arbejdsgruppen har foretaget en AMSTAR vurdering af det systematiske review, der ligger til grund for BMJ retningslinjen. AMSTAR vurderingen kan ses i kapitel 15.
Vi har adapteret evidensgrundlaget fra det systematisk review fra Lancet, der ligger til grund for BMJ retningslinjen. Præmissen er, at der ikke foretages nye litteratursøgninger eller tilføjes ny litteratur eller nye outcomes. De fokuserede spørgsmål i BMJ retningslinjen relaterer sig til øvre og nedre grænser for iltbehandling, uden at de fokuserede spøgsmål holder sig til en stringent PICO-struktur, med en klar definition af population, intervention, comparison og outcome, som Sundhedsstyrelsen anvender ved udarbejdelse af national kliniske retningslinjer. De fokuserede spørgsmål fra BMJ er blevet omformuleret, så PICO-strukturen i denne nationale kliniske retningslinje er overholdt og afspejler således arbejdsgruppens vurdering af hvilke PICO-spørgsmål evidensgrundlaget i Lancet artiklen kan svare på. De outcomes, der er valgt i BMJ retningslinjen, er blevet diskuteret i forhold til relevans for danske forhold. Outcomet brystsmerter er ikke medtaget i denne NKR, da arbejdsgruppen vurderede, at dette outcome ikke er relevant i en dansk kontekst. Tillige er outcomet død under indlæggelse udskiftet med outcome død ved længste follow-up, da arbejdsgruppen vurderede, at dette outcome er mere relevant i en dansk kontekst. Det er vurderet, om hvert enkelt outcome er kritisk eller vigtigt outcome for at kunne formulere en anbefaling. Efter indkommet høringssvar fra Dansk Cardiologisk Selskab, blev de to outcome fornyet myokardieteinfarkt og koronar revaskularisering fjernet fra retningslinjen. Disse outcome var ikke vurderet som kritiske for anbefalingerne og blev ikke vægtet i rationalet for anbefalingerne i denne NKR. I høringssvaret fra Dansk Cardiologisk Selskab blev det fremhævet at disse outcomes, var de eneste sygdomsspecifikke outcomes i retningslinjen og at det kunne misforståes hvorvidt estimaterne for disse outcomes var gældende for hele populationen af akut syge voksne patienter. Arbejdsgruppen besluttede på denne baggrund at fjerne de to outcomes fra retningslinjen. Da arbejdsgruppen har formuleret PICO-spørgsmål på baggrund af det adapterede evidensgrundlag, har arbejdsgruppen foretaget deres egen vurdering af tiltroen til estimaterne. Herved tager vurderingerne af kvaliteten af evidensen udgangspunkt i de PICO-spørgsmål de indgår i NKR, og det evidensgrundlag vi har adapteret fra Lancet reviewet.
Arbejdsgruppens vurderinger af tiltroen til estimaterne i evidensprofilerne er dokumenteret i evidensprofilerne for hvert PICO-spørgsmål. Evidensen er gennemgået, og der er udarbejdet nye anbefalinger tilpasset danske forhold. For hver anbefaling er de gavnlige og skadelige virkninger, kvaliteten af evidensen og evidenstabeller samt patientpræferencer blevet diskuteret. Herefter blev der taget stilling til, hvorledes anbefalingen skulle lyde, og hvilke praktiske oplysninger, det var vigtigt at formidle.
Beskrivelse af anbefalingernes styrke og implikationer
Formulering af evidensbaserede anbefalinger:
En anbefaling kan enten være for eller imod en given intervention. En anbefaling kan enten være stærk eller svag/betinget. Ved evidens vælges en af følgende fire typer af anbefalinger
Stærk anbefaling for (Grøn)
Der gives en stærk anbefaling for, når der er pålidelig evidens, der viser, at de samlede fordele ved interventionen er klart større end ulemperne.
Det er klart, at fordelene opvejer ulemperne. Det betyder, at alle, eller næsten alle, patienter vil ønske den anbefalede intervention
Ordlyd: Giv/brug/anvend…
Følgende vil trække i retning af en stærk anbefaling for:
Høj eller moderat tiltro til de estimerede effekter.
Stor gavnlig effekt og ingen eller få skadevirkninger.
Patienternes værdier og præferencer er velkendte og ensartet til fordel for interventionen.
Implikationer:
De fleste patienter vurderes at ønske interventionen.
Langt de fleste klinikere vil tilbyde interventionen.
Stærk anbefaling imod (Grøn+Rød)
Der gives en stærk anbefaling imod, når der er høj tiltro til, at de samlede ulemper er klart større end fordelene. Det samme gælder, hvis der er stor tiltro til, at en intervention er nyttesløs.
Ordlyd: Giv ikke/brug ikke/anvend ikke/undlad at…
Følgende vil trække i retning af en stærk anbefaling imod:
Høj eller moderat tiltro til de estimerede effekter.
Der er stor tiltro til, at interventionen ikke gavner, eller at den gavnlige effekt er lille.
Der er stor tiltro til, at interventionen har betydelige skadevirkninger.
Patienternes værdier og præferencer er velkendte og ensartede imod interventionen.
Implikationer:
De fleste patienter vurderes ikke at ville ønske interventionen.
Klinikeren vil meget sjældent tilbyde interventionen.
Svag anbefaling for (Gul)
Der gives en svag anbefaling for interventionen, når det vurderes, at fordelene ved interventionen er marginalt større end ulemperne, eller den tilgængelige evidens ikke kan udelukke en væsentlig fordel ved en eksisterende praksis, samtidig med at skadevirkningerne er få eller fraværende. Der er større mulighed for variation i individuelle præferencer.
Ordlyd: Overvej at…
Følgende vil trække i retning af en svag anbefaling for:
Lav eller meget lav tiltro til de estimerede effekter.
Balancen mellem gavnlige og skadelige virkninger ikke er entydig.
Patienternes præferencer og værdier vurderes at variere væsentligt, eller de er ukendte.
Implikationer:
De fleste patienter vurderes at ønske interventionen, men nogen vil afstå.
Klinikeren vil skulle bistå patienten med at træffe en beslutning, der passer til patientens værdier og præferencer.
Svag anbefaling imod (Gul+Rød)
Der gives en svag anbefaling imod interventionen, når ulemperne ved interventionen vurderes at være større end fordelene, men hvor man ikke har høj tiltro til de estimerede effekter. Den svage anbefaling imod, anvendes også hvor der er stærk evidens for både gavnlige og skadelige virkninger, men hvor balancen mellem dem er vanskelig at afgøre.
Ordlyd: Anvend kun … efter nøje overvejelse, da den gavnlige effekt er usikker og/eller lille, og der er dokumenterede skadevirkninger såsom…
Følgende vil trække i retning af en svag anbefaling imod:
Lav eller meget lav tiltro til de estimerede effekter. Balancen mellem gavnlige og skadelige virkninger ikke er entydig.
Skadevirkningerne vurderes at være marginalt større end den gavnlige effekt.
Patienternes præferencer og værdier vurderes at variere væsentligt, eller de er ukendte.
Implikationer:
De fleste patienter vurderes at ville afstå fra interventionen, men nogen vil ønske den.
Klinikeren vil skulle bistå patienten med at træffe en beslutning, der passer til patientens værdier og præferencer.
Formulering af anbefaling ved mangel på evidens:
God praksis anbefaling (Grå)
God praksis anvendes, når der ikke foreligger relevant evidens, og bygger således udelukkende på faglig konsensus blandt medlemmerne af arbejdsgruppen. Anbefalingen kan være enten for eller imod interventionen. Da der udelukkende er tale om faglig konsensus, er denne type anbefaling svagere end de evidensbaserede anbefalinger, uanset om de evidensbaseret er stærke eller svage.
De to typer af anbefalinger til god praksis anbefalinger
Ordlyd:
For:
Det er god praksis at overveje….
Imod:
Det er ikke god praksis rutinemæssigt at….
Arbejdsgruppen
Arbejdsgruppen
Arbejdsgruppen for den nationale kliniske retningslinje for brug af ilt til den akut syge voksne patient består af følgende personer:
- Anders Peter G Skovsen, afdelingslæge, Kirurgisk Sektion, Gastroenheden, Herlev Hospital, udpeget af Dansk Kirurgisk Selskab
- Carsten Stengaard, afdelingslæge, Kardiologisk Afdeling, Århus Universitets Hospital, udpeget af Danske Cardiologisk Selskab
- Christian S Meyhoff, overlæge, Anæstesiafdelingen, Bispebjerg og Frederiksberg Hospital, udpeget af Dansk Selskab for Anæstesiologi og Intensiv Medicin (DASAIM)
- Louisa Christensen, Dansk Neurologisk Selskab, afdelingslæge, Bispebjerg Hospital, udpeget af Dansk Neurologisk Selskab
- Poul Henning Madsen, ledende overlæge, Akutafdelingen og Medicinske Sygdomme Kolding Sygehus, udpeget af Dansk Lungemedicinsk Selskab
- Stefan Posth, overlæge, Fælles Akutmodtagelse, Odense Universitets Hospital, udpeget af Dansk Selskab for Akutmedicin
Dansk Sygepleje Selskab og Dansk Selskab for Intern Medicin blev forespurgt om deltagelse, men havde ikke mulighed for at stille med en repræsentant til arbejdsgruppen.
Sekretariat
Sekretariatet for arbejdsgruppen:
- Simon Tarp, formand, Sundhedsstyrelsen
- Henning Keinke Andersen, projektleder, Sundhedsstryelsen
- Anja Ussing, metodekonsulent, Sundhedsstyrelsen
- Bodil Steen Rasmussen, Fagkonsulent, Sundhedsstyrelsen
Fagkonsulent Bodil Steen Rasmussen har som en del af sekretariatet været overordnet ansvarlig for litteraturgennemgangen og for at udarbejde udkast til retningslinjen til drøftelse i arbejdsgruppen.
Habilitetsforhold
En person, der virker inden for det offentlige, og som har en personlig interesse i udfaldet af en konkret sag, må ikke deltage i behandlingen af denne sag. Hvis en person er inhabil, er der risiko for, at han eller hun ikke er uvildig ved vurderingen af en sag. Der foreligger habilitetserklæringer for alle arbejdsgruppemedlemmer. Habilitetserklæringerne kan tilgås på Sundhedsstyrelsens hjemmeside.
Høring og peer review
Den nationale kliniske retningslinje for brug af ilt til akut syge voksne patienter har forud for udgivelsen været i høring blandt følgende høringsparter:
- Dansk Selskab for Fysioterapi
- Danske Regioner
- Dansk Selskab for Almen Medicin (DSAM)
- Dansk Sygepleje Selskab
- Dansk Selskab for Anæstesiologi og Intensiv Medicin (DASAIM)
- Dansk Neurologisk Selskab
- Dansk Kirurgisk Selskab
- Dansk Cardiologisk Selskab
- Dansk Lungemedicinsk Selskab
- Dansk Neurokirurgisk Selskab
- Kommunernes Landsforening
- Sundheds- og Ældreministeriet
- Danske Patienter
- Læge Videnskabelige Selskaber
- Dansk Selskab for Apopleksi
- Dansk Selskab for Akut Medicin
- Dansk Selskab for Intern Medicin
- Dansk Præhospitale Selskab
Den national kliniske retningslinje er desuden i samme periode peer reviewet af:
- Per Olav Vandvik, Norwegian Knowledge Centre for the Health Services, Olso, Norge
- Christian B Laursen, Overlæge, Lungemedicinsk Afdeling, Odense Universitets Hospital
![]()
AMSTAR vurdering
AMSTAR vurdering af “Mortality and morbidity in acutely ill adults treated with liberal versus concervative oxygen therapy (IOTA): a systematic review and meta-analysis” (Chu et al 2018).

Iltsystemer til iltbehandling

Referencer
[1] Chu DK, Kim LH, Young PJ, Zamiri N., Almenawer SA, Jaeschke R., Szczeklik W., Schunemann HJ, Neary JD, Alhazzani W. : Mortality and morbidity in acutely ill adults treated with liberal versus conservative oxygen therapy (IOTA): a systematic review and meta-analysis. Lancet (London, England) 2018;391(10131):1693-1705 Journal
[2] Koeppen M., Mirakaj V. : Oxygenation targets in acutely ill patients: still a matter of debate. Lancet (London, England) 2018;392(10163):P2437 Journal
[3] Martin D., Grocott M., Bellomo R. : Oxygenation targets in acutely ill patients: still a matter of debate. Lancet (London, England) 2018;392(10163):P2436 Journal
[4] Rasmussen BS, Perner A., Wetterslev J., Meyhoff CS, Schjorring OL : Oxygenation targets in acutely ill patients: still a matter of debate. Lancet (London, England) 2018;392(10163):2436-2437 Journal
[5] Siemieniuk RAC, Chu DK, Kim LH, Guell-Rous MR, Alhazzani W., Soccal PM, Karanicolas PJ, Farhoumand PD, Siemieniuk JLK, Satia I., Irusen EM, Refaat MM, Mikita JS, Smith M., Cohen DN, Vandvik PO, Agoritsas T., Lytvyn L., Guyatt GH : Oxygen therapy for acutely ill medical patients: a clinical practice guideline. BMJ (Clinical research ed.) 2018;363 k4169 Journal
[6] Trial of Hyperoxic O2 Therapy vs. Normoxic O2 Therapy in Sepsis (HO2T or NO2T).NCT02378545. September 19, 2017;nov. 2019 Link
[7] Normobaric Oxygen Therapy in Acute Ischemic Stroke Trial. NCT00414726. October 20, 2017;nov. 2019 Link [8] Handling Oxygenation Targets in the Intensive Care Unit (HOT-ICU).NCT03174002. October 18, 2019;nov. 2019 Link
[9] Effect of Peri-operative Supplemental Oxygen in Wound Infection After Appendectomy. NCT02687217. May 6, 2016;(nov.2019): Link
[10] Liberal Oxygenation Versus Conservative Oxygenation in ARDS (LOCO2). NCT02713451. July 12, 2019;nov.2019 Link
[11] Evaluating the effects of two approaches to oxygen therapy in Intensive Care Unit patients requiring life support (mechanical ventilation). ACTRN=1261500095759. 1/05/2019,;nov. 2019 Link
[12] Ali K., Warusevitane A., Lally F., Sim J., Sills S., Pountain S., Nevatte T., Allen M., Roffe C. : The stroke oxygen pilot study: a randomized controlled trial of the effects of routine oxygen supplementation early after acute stroke–effect on key outcomes at six months. PloS one 2013;8(6):e59274 Journal
[13] Allegranzi B., Bischoff P., de Jonge S., Kubilay NZ, Zayed B., Gomes SM, Abbas M., Atema JJ, Gans S., van Rijen M., Boermeester MA, Egger M., Kluytmans J., Pittet D., Solomkin JS, WHO Guidelines Development Group : New WHO recommendations on preoperative measures for surgical site infection prevention: an evidence-based global perspective. The Lancet.Infectious diseases 2016;16(12):e276-e287 Journal
[14] Asfar P., Schortgen F., Boisrame-Helms J., Charpentier J., Guerot E., Megarbane B., Grimaldi D., Grelon F., Anguel N., Lasocki S., HenryLagarrigue M., Gonzalez F., Legay F., Guitton C., Schenck M., Doise JM, Devaquet J., Van Der Linden T., Chatellier D., Rigaud JP, Dellamonica J., Tamion F., Meziani F., Mercat A., Dreyfuss D., Seegers V., Radermacher P., HYPER2S Investigators, REVA research network : Hyperoxia and hypertonic saline in patients with septic shock (HYPERS2S): a two-by-two factorial, multicentre, randomised, clinical trial. The Lancet.Respiratory medicine 2017;5(3):180-190 Journal
[15] Bickel A., Gurevits M., Vamos R., Ivry S., Eitan A. : Perioperative hyperoxygenation and wound site infection following surgery for acute appendicitis: a randomized, prospective, controlled trial. Archives of surgery (Chicago, Ill.: 1960) 2011;146(4):464-470 Journal
[16] Butler CM, Ham RO, Lafferty K., Cotton LT, Roberts VC : The effect of adjuvant oxygen therapy on transcutaneous pO2 and healing in the below-knee amputee. Prosthetics and orthotics international 1987;11(1):10-16 Journal
[17] Chow CW, Herrera Abreu MT, Suzuki T., Downey GP : Oxidative stress and acute lung injury. American journal of respiratory cell and molecular biology 2003;29(4):427-431 Journal
[18] Edmark L., Kostova-Aherdan K., Enlund M., Hedenstierna G. : Optimal oxygen concentration during induction of general anesthesia. Anesthesiology 2003;98(1):28-33 Journal
[19] Girardis M., Alhazzani W., Rasmussen BS : What’s new in oxygen therapy?. Intensive care medicine 2019;45(7):1009-1011 Journal
[20] Hafner S., Beloncle F., Koch A., Radermacher P., Asfar P. : Hyperoxia in intensive care, emergency, and peri-operative medicine: Dr. Jekyll or Mr. Hyde? A 2015 update. Annals of intensive care 2015;5(1):42-015-0084-6. Epub 2015 Nov 19 Journal
[21] Hedenstierna G., Perchiazzi G., Meyhoff CS, Larsson A. : Who Can Make Sense of the WHO Guidelines to Prevent Surgical Site Infection?. Anesthesiology 2017;126(5):771-773 Journal
[22] Hofmann R., James SK, Jernberg T., Lindahl B., Erlinge D., Witt N., Arefalk G., Frick M., Alfredsson J., Nilsson L., Ravn-Fischer A., Omerovic E., Kellerth T., Sparv D., Ekelund U., Linder R., Ekstrom M., Lauermann J., Haaga U., Pernow J., Ostlund O., Herlitz J., Svensson L., DETO2X-SWEDEHEART Investigators : Oxygen Therapy in Suspected Acute Myocardial Infarction. The New England journal of medicine 2017;377(13):1240-1249 Journal
[23] Khoshnood A., Carlsson M., Akbarzadeh M., Bhiladvala P., Roijer A., Bodetoft S., Hoglund P., Zughaft D., Todorova L., Erlinge D., Ekelund U. : The Effects of Oxygen Therapy on Myocardial Salvage in ST Elevation Myocardial Infarction Treated with Acute Percutaneous Coronary Intervention: The Supplemental Oxygen in Catheterized Coronary Emergency Reperfusion (SOCCER) Study. Cardiology 2015;132(1):16-21 Journal
[24] Kuisma M., Boyd J., Voipio V., Alaspaa A., Roine RO, Rosenberg P. : Comparison of 30 and the 100% inspired oxygen concentrations during early post-resuscitation period: a randomised controlled pilot study. Resuscitation 2006;69(2):199-206 Journal
[25] Mazdeh M., Taher A., Torabian S., Seifirad S. : Effects of Normobaric Hyperoxia in Severe Acute Stroke: a Randomized Controlled Clinical Trial Study. Acta Medica Iranica 2015;53(11):676-680
[26] Myles PS, Carlisle JB, Scarr B. : Evidence for compromised data integrity in studies of liberal peri-operative inspired oxygen. Anaesthesia 2019;74(5):573-584 Journal
[27] Padma MV, Bhasin A., Bhatia R., Garg A., Singh MB, Tripathi M., Prasad K. : Normobaric oxygen therapy in acute ischemic stroke: A pilot study in Indian patients. Annals of Indian Academy of Neurology 2010;13(4):284-288 Journal
[28] Palmer E., Post B., Klapaukh R., Marra G., MacCallum NS, Brealey D., Ercole A., Jones A., Ashworth S., Watkinson P., Beale R., Brett SJ, Young JD, Black C., Rashan A., Martin D., Singer M., Harris S. : The Association Between Supra-Physiologic Arterial Oxygen Levels and Mortality in Critically Ill Patients: A Multi-Centre Observational Cohort Study. American journal of respiratory and critical care medicine 2019; Journal
[29] Panwar R., Hardie M., Bellomo R., Barrot L., Eastwood GM, Young PJ, Capellier G., Harrigan PW, Bailey M., CLOSE Study Investigators, ANZICS Clinical Trials Group : Conservative versus Liberal Oxygenation Targets for Mechanically Ventilated Patients. A Pilot Multicenter Randomized Controlled Trial. American journal of respiratory and critical care medicine 2016;193(1):43-51 Journal
[30] Ranchord AM, Argyle R., Beynon R., Perrin K., Sharma V., Weatherall M., Simmonds M., Heatlie G., Brooks N., Beasley R. : Highconcentration versus titrated oxygen therapy in ST-elevation myocardial infarction: a pilot randomized controlled trial. American Heart Journal 2012;163(2):168-175 Journal
[31] Rawles JM, Kenmure AC : Controlled trial of oxygen in uncomplicated myocardial infarction. British medical journal 1976;1(6018):1121-1123
[32] Roffe C., Ali K., Warusevitane A., Sills S., Pountain S., Allen M., Hodsoll J., Lally F., Jones P., Crome P. : The SOS pilot study: a RCT of routine oxygen supplementation early after acute stroke–effect on recovery of neurological function at one week. PloS one 2011;6(5):e19113 Journal
[33] Rønning OM, Guldvog B. : Should stroke victims routinely receive supplemental oxygen? A quasi-randomized controlled trial. Stroke 1999;30(10):2033-2037
[34] Rothen HU, Sporre B., Engberg G., Wegenius G., Hogman M., Hedenstierna G. : Influence of gas composition on recurrence of atelectasis after a reexpansion maneuver during general anesthesia. Anesthesiology 1995;82(4):832-842
[35] Schietroma M., Cecilia EM, De Santis G., Carlei F., Pessia B., Amicucci G. : Supplemental Peri-Operative Oxygen and Incision Site Infection after Surgery for Perforated Peptic Ulcer: A Randomized, Double-Blind Monocentric Trial. Surgical infections 2016;17(1):106-113 Journal
[36] Shi S., Qi Z., Ma Q., Pan R., Timmins GS, Zhao Y., Shi W., Zhang Y., Ji X., Liu KJ : Normobaric Hyperoxia Reduces Blood Occludin Fragments in Rats and Patients With Acute Ischemic Stroke. Stroke 2017;48(10):2848-2854 Journal
[37] Singhal AB, Benner T., Roccatagliata L., Koroshetz WJ, Schaefer PW, Lo EH, Buonanno FS, Gonzalez RG, Sorensen AG : A pilot study of normobaric oxygen therapy in acute ischemic stroke. Stroke 2005;36(4):797-802 Journal
[38] Sjøberg F., Singer M. : The medical use of oxygen: a time for critical reappraisal. Journal of internal medicine 2013;274(6):505-528 Journal
[39] Stub D., Smith K., Bernard S., Nehme Z., Stephenson M., Bray JE, Cameron P., Barger B., Ellims AH, Taylor AJ, Meredith IT, Kaye DM, AVOID Investigators : Air Versus Oxygen in ST-Segment-Elevation Myocardial Infarction. Circulation 2015;131(24):2143-2150 Journal
[40] Suzuki S., Eastwood GM, Peck L., Glassford NJ, Bellomo R. : Current oxygen management in mechanically ventilated patients: a prospective observational cohort study. Journal of critical care 2013;28(5):647-654 Journal
[41] Taher A., Pilehvari Z., Poorolajal J., Aghajanloo M. : Effects of Normobaric Hyperoxia in Traumatic Brain Injury: A Randomized Controlled Clinical Trial. Trauma monthly 2016;21(1):e26772 Journal
[42] Ukholkina GB, Kostianov II, Kuchkina NV, Grendo EP, Gofman I : Effect of oxygenotherapy used in combination with reperfusion in patients with acute myocardial infarction. Kardiologiia 2005;45(5):59
[43] Ware LB, Matthay MA : The acute respiratory distress syndrome. The New England journal of medicine 2000;342(18):1334-1349 Journal
[44] West JB : Joseph Priestley, oxygen, and the enlightenment. American journal of physiology.Lung cellular and molecular physiology 2014;306(2):L111-9 Journal
[45] Young P., Bailey M., Bellomo R., Bernard S., Dicker B., Freebairn R., Henderson S., Mackle D., McArthur C., McGuinness S., Smith T., Swain A., Weatherall M., Beasley R. : HyperOxic Therapy OR NormOxic Therapy after out-of-hospital cardiac arrest (HOT OR NOT): a randomised controlled feasibility trial. Resuscitation 2014;85(12):1686-1691 Journal
[46] Mikkelsen ME, Anderson B., Christie JD, Hopkins RO, Lanken PN : Can we optimize long-term outcomes in acute respiratory distress syndrome by targeting normoxemia?. Annals of the American Thoracic Society 2014;11(4):613-618 Journal
[47] Chu D.K., et al. : Mortality and morbidity in acutely ill adults treated with liberal versus conservative oxygen therapy (IOTA): a systematic review and meta-analysis. The Lancet 2018;391(10131):1693-1705 Journal Link
[48] Chu D.K., et al. : Mortality and morbidity in acutely ill adults treated with liberal versus conservative oxygen therapy (IOTA):a systematic review and meta-analysis. The Lancet 2018t;391(10131):1693-1705 2018; Journal
[49] Hale KE, Gavin C., O’Driscoll BR : Audit of oxygen use in emergency ambulances and in a hospital emergency department. Emergency medicine journal : EMJ 2008;25(11):773-776 Journal
[50] Helmerhorst HJ, Schultz MJ, van der Voort PH, Bosman RJ, Juffermans NP, de Jonge E., van Westerloo DJ : Self-reported attitudes versus actual practice of oxygen therapy by ICU physicians and nurses. Annals of intensive care 2014;4 23 Journal
[51] Kelly CA, Lynes D., O’Brien MR, Shaw B. : A wolf in sheep’s clothing? Patients’ and healthcare professionals’ perceptions of oxygen therapy: An interpretative phenomenological analysis. The clinical respiratory journal 2018;12(2):616-632 Journal
[52] O’Driscoll BR, Howard LS, Earis J., Mak V., British Thoracic Society Emergency Oxygen Guideline Group, BTS Emergency Oxygen Guideline Development Group : BTS guideline for oxygen use in adults in healthcare and emergency settings. Thorax 2017;72(Suppl 1):ii1-ii90 Journal
[53] Aggarwal NR, Brower RG : Targeting normoxemia in acute respiratory distress syndrome may cause worse short-term outcomes because of oxygen toxicity. Annals of the American Thoracic Society 2014;11(9):1449-1453 Journal
[54] Girardis M., Busani S., Damiani E., Donati A., Rinaldi L., Marudi A., Morelli A., Antonelli M., Singer M. : Effect of Conservative vs Conventional Oxygen Therapy on Mortality Among Patients in an Intensive Care Unit: The Oxygen-ICU Randomized Clinical Trial. Jama 2016;316(15):1583-1589 Journal
[55] Meyhoff CS, Jorgensen LN, Wetterslev J., Christensen KB, Rasmussen LS, PROXI Trial Group : Increased long-term mortality after a high perioperative inspiratory oxygen fraction during abdominal surgery: follow-up of a randomized clinical trial. Anesthesia and Analgesia 2012;115(4):849-854 Journal
[56] Staehr-Rye AK, Meyhoff CS, Scheffenbichler FT, Vidal Melo MF, Gatke MR, Walsh JL, Ladha KS, Grabitz SD, Nikolov MI, Kurth T., Rasmussen LS, Eikermann M. : High intraoperative inspiratory oxygen fraction and risk of major respiratory complications. British journal of anaesthesia 2017;119(1):140-149 Journal
[57] Albin RJ, Criner GJ, Thomas S, Abou-Jaoude S : Pattern of non-ICU inpatient supplemental oxygen utilization in a university hospital.. Chest 1992;102(6):1672-5 Pubmed
