Forfattere
DSOG-medlemmer:
Bytoft, Birgitte (YØ, Nordsjællands Hospital)
Christensen, Gitte Hedermann (YØ, Statens Serum Institut) Eggers, Anne Gjesing Høj (Tovholder, YØ, Rigshospitalet) Gam, Christiane Marie Bourgin Folke (YØ, Herlev Hospital) Jensen Lars Pristed (YØ, Herlev Hospital)
Karlsen, Mona Aarenstrup (Tovholder, YØ, Rigshospitalet) Klemmensen, Åse (ÆØ, Rigshospitalet)
Mengu, Hanneh Lullasum (YV, Thisted/Aalborg Sygehus) Møller, Nini (ÆØ, Nordsjællands Hospital)
Repræsentanter udpeget af jordemoderforeningen:
Høtoft, Diana (Jordemoder, Aarhus Universitets Hospital, Sygehus) Smed, Mette Kiel (Jordemoder, Rigshospitalet)
Repræsentanter udpeget af Dansk selskab for klinisk farmakologi (DSKF):
Johansson, Karl Sebastian (Introlæge, Klinisk Farmakologisk Afdeling, Bispebjerg Hospital) Pedersen, Lars Henning (Overlæge, Aarhus Universitetshospital. Repræsenterer DSKF og er medlem af DSOG)
Repræsentanter udpeget af Dansk selskab for anæstesiologi og intensiv medicin (DASAIM):
Pedersen, Lars Møller (Overlæge, Anæstesiafdelingen, Hvidovre Hospital) Vestergaard, Lotte (Afdelingslæge, Anæstesiafdelingen, Hvidovre Hospital)
Dette dokument er en fælles guideline for DSOG, Jordemoderforeningen og DSKF. Desuden med bidrag fra det obstetriske udvalg i DASAIM.
Korrespondance til tovholdere:
Anne Gjesing Høj Eggers: anne@gjesing.com
Mona Aarenstrup Karlsen: m.aarenstrup@gmail.com
Status
Første udkast: Januar 2020
Diskuteret på Sandbjerg dato: 17.01.2020
Korrigeret udkast dato:
Endelig guideline dato: 17.02.2020
Guideline skal revideres seneste dato:
Resumé af evidens
Epiduralblokade:
| Resumé af evidens | Evidensgrad |
| Fødeepidural giver den mest effektive smertelindring under fødsel
sammenlignet med andre medicinske smertelindringsmetoder. |
1a |
| Fødeepidural øger ikke risikoen for instrumentel forløsning. |
2b |
| Fødeepidural fører ikke til øget sectiofrekvens. |
2b |
| Fødeepidural giver ikke en forlænget varighed af fødslens første og andet
stadie. |
2b |
| Fødeepidural øger ikke risiko for lav Apgar eller indlæggelse på neonatalafdeling. |
2b |
| Fødende kvinder angiver stor tilfredshed med den smertelindrende effekt af epiduralblokaden. |
2b |
Fødespinal:
| Resume af evidens | Evidensgrad |
| Effekten af en fødespinal indtræder allerede ved næste ve, og man kan
forvente maximal effekt efter 15 minutter. |
2c |
|
Varigheden af analgesien ved en fødespinal er over 100-120 min. |
2b |
| Fødende kvinder, som får anlagt en fødespinal, er generelt godt tilfredse med
analgesien og er sufficient smertedækkede. |
2b |
|
En fødespinal giver ingen eller let motorisk blokade. |
2b |
|
Intrathekale opioider giver risiko for føtal bradykardi. |
1b |
| Der er ikke evidens for, at en fødespinal medfører lav Apgar score ved
nyfødte (Apgar < 7 efter 5 min.). |
2b |
| Der er ikke klar evidens for, hvornår i fødslen eller hvilke kvinder der har
glæde af en fødespinal, ligesom der ikke er evidens for, om det påvirker fødslens længde. |
– |
Lattergas:
| Resumé af evidens | Evidensgrad |
| Lattergas påvirker ikke veerne, forlænger ikke fødslens varighed og medfører ikke øget risiko for obstetriske eller føtale komplikationer. |
2a |
| Der er ikke fundet øget tilfredshed med den smertelindrende effekt ved at øge koncentrationen fra 50% til 70%. |
1b |
| Kontinuerligt brug af lattergas under fødslen giver større smertelindrende effekt end intermitterende forbrug. |
5 |
| Kvinders tilfredshed med fødselsoplevelsen er muligvis et bedre mål for lattergassens effekt end graden af smertelindring, da det ikke er forventeligt, at lattergas giver fuldstændig smertedækning. |
5 |
| Lattergas er generelt veltolereret uden alvorlige bivirkninger, men uønskede bivirkninger kan være kvalme, ubehag, svimmelhed, hallucinationer og ”klokkefornemmelse”. Desuden er amnesi for dele af fødslen beskrevet ved længerevarende brug. |
2a |
Paracervikal blokade:
| Resumé af evidens | Evidensgrad |
| Paracervikal blokade er ikke et ligeværdigt smertelindrende middel til epidural eller spinal blokade under udvidelsesfasen i fødslen. |
1b |
| Paracervical blokade hæmmer T10-L1 og er derfor anvendelig i udvidelsesfasen. |
1b |
| Anslagstid er 5-20 minutter og virkningstid er 30-60 min. |
1b |
| I sjældne tilfælde ses neuropati udløst af hæmatom. Dette er fuldt reversibelt inden for 10 dage. |
4 |
| Kortvarige CTG-forandringer inkl. føtal bradycardi ses ved anlæggelse af paracervikal blokade, men har ikke medført behov for obstetrisk intervention. |
1b |
Pudendusblokade:
| Resumé af evidens | Evidensgrad |
| Pudendusblokade er ikke et ligeværdigt smertestillende alternativ til epidural-
eller spinalblokaden. |
1b |
| Maximal effekt opnås 5-20 min. efter anlæggelsen, og effekten varer op til to
timer, for lidokain med adrenalin og 30-60 min. for lidokain alene. |
4 |
| Ved tilsætning af adrenalin forlænges virkningstiden og risikoen for intoksikation
mindskes pga. den karkontraherende effekt. |
1b |
| Adrenalin bør ikke anvendes hos kvinder med kendt hjertesygdom, hvor takycardi
bør undgås, samt ved kvinder i behandling med MAO-hæmmer eller cyklisk antidepressiva. |
5 |
| Forsigtighed bør udvises ved visse koagulationsforstyrrelser, infektion i vagina
eller allergi for præparatet. |
5 |
| Pudendusblokade kan muligvis reducere pressetrangen. |
1b |
| Bivirkningerne ved pudendusblokade kan være kortvarig paræstesi i isciadicus
området og manglende vandladningstrang. Neurologiske og kardielle symptomer er registreret ved fejlagtig injektion i et kar. |
4 |
Infiltrations- og overfladeanalgesi:
| Resumé af evidens | Evidensgrad |
| Lidokain er ligeværdigt med ropivacain ved suturering af grad 1-2 bristninger og episiotomier, men evidensen er modstridende mht. om det ene præparat har en bedre post partum smertelindrende effekt. |
1c |
| Ingen kendte alvorlige maternelle bivirkning eller komplikationer ved brug af infiltrations- og overfladeanalgesi, som smertelindring ved suturering af grad 1-2 bristninger og episiotomi. |
1b |
Rekommandationer
Epiduralblokade:
| Resumé af rekommandationer | Styrke |
| Fødeepidural anbefales til kvinder uden kontraindikationer, der har behov for smertelindring, der – efter information om dens virkning og mulige bivirkninger – ønsker en fødeepidural anlagt. |
A |
| Det er god klinisk praksis at monitorere barnet med CTG i 20 min. inden
anlæggelse af en fødeepidural. |
D |
| Det anbefales at overvåge med CTG i 30 minutter efter anlæggelse af fødeepidural eller efter indgift af bolusinfusioner. |
D |
| Kun ved indikation for kontinuerlig CTG skal denne fortsættes ud over 30 min. |
D |
|
Efter (forsøg på) anlæggelse af epiduralblokade frarådes badekar grundet risiko for infektion. |
D |
Fødespinal:
| Kliniske rekommandationer | Styrke |
| Ved anlæggelse af en fødespinal, bør man have en forventning om, at barnet er født vaginalt inden for 120 min. efter anlæggelsen. |
D |
|
Det er god klinisk praksis at monitorere barnet med CTG i 20 min. inden anlæggelse af en fødespinal. |
D |
| Det anbefales at overvåge med CTG i 30 minutter efter anlæggelse af fødespinal. |
D |
| Kun ved indikation for kontinuerlig CTG skal denne fortsættes ud over 30 min. |
D |
| Kun fødesteder med særlig anæstesiologisk ekspertise bør tilbyde fødespinal.
Indikationen stilles i samarbejde mellem obstetrikeren og anæstesiologen. |
D |
| Efter (forsøg på) anlæggelse af fødespinal frarådes badekar grundet risiko for infektion. |
D |
Lattergas:
| Resumé af rekommandationer | Styrke |
| Lattergas kan anvendes intermitterende eller kontinuerligt under dele af fødslen. |
D |
| Ved intermitterende brug inhaleres en blanding af lattergas og ilt straks efter veens start indtil veen er toppet (ca. 50 sekunder i alt). |
D |
| Dosis på max 50% lattergas anbefales almindeligvis. |
A |
|
Lattergas anbefales tilgængelig på alle danske fødegange. |
D |
Paracervikal blokade:
| Resumé af rekommandationer | Styrke |
| Paracervical blokade bør ikke være førstevalg pga. kort varighed og udfordring med korrekt anlæggelse ved manglende rutine. |
B |
| Paracervical blokade kan overvejes, såfremt epidural eller spinal er
kontraindiceret. |
C |
| Paracervikal blokade kan bruges under dilatation af cervix, typisk når orificium er dilateret 3-5 cm og inden fuld dilatation. |
C |
|
Ved anlæggelse af paracervikal blokade anbefales maksimal dosis på 12 mg, 0,25% bupivacain uden adrenalin. |
C |
| Der bør foreligge normalt CTG, være klart fostervand og regelmæssige veer. |
D |
| Paracervikal blokade bør anlægges af erfarent personale. |
D |
Pudendusblokade:
| Resumé af rekommandationer | Styrke |
| Transvaginal pudendusblokade kan benyttes under fødslen som smertelindrende sidst i udvidelsesfasen, i nedtrængningsfasen samt i pressefasen. |
B |
|
Transvaginal pudendusblokade kan anvendes som smertelindrende forud for episiotomi. For brug ifm. Cup/tang henvises til DSOG´s guideline ”Instrumentel vaginal forløsning”. |
B |
| Transvaginal pudendusblokade kan være at foretrække overfor infiltrationsanalgesi forud for episiotomi i forhold til efterfølgende smertelindrings ved suturering. |
D |
| Ved for tidlig pressetrang kan transvaginal pudendusblokade anlægges for at mindske pressetrangen. |
C |
| Ved behov for længerevarende smertelindring bør lokalanalgetika med adrenalin bruges, medmindre adrenalin er kontraindiceret. |
D |
| Lokalanalgesi anlægges ved n. pudendus. Gentages i modsatte side. |
D |
| Der bør udvises særlig opmærksomhed på manglende vandladningstrang ved kvinder, der har fået anlagt pudendusblokade. |
C |
| Transkutan anlæggelse af pudendusblokade kan gøres, når barnet er forløst. |
D |
Infiltrations- og overfladeanalgesi:
| Resumé af rekommandationer | Styrke |
| Ved anlæggelse af infiltrationsanalgesi suturering af grad 1-2 fødselsbristninger og episiotomier skal stoffernes maksimale doser overholdes. |
D |
| Ropivacain og lidokain kan bruges ligeværdigt som infiltrationsanalgesi ved suturering af grad 1-2 fødselsbristninger og episiotomier. |
A |
Indledning
For langt de fleste kvinder opleves en fødsel som særdeles smertefuld, men vesmerter opleves meget forskelligt. Det er vigtigt, at kvinden vejledes og støttes i valg af smertelindring uden skelen til lægens eller jordemoderens overbevisning eller egne præferencer, men med hensyntagen til kvindens ønsker og behov, stoffernes bivirkningsprofil, risikofaktorer hos den enkelte fødende samt lokale tilbud.
Medicinsk smertelindring af kvinder i aktiv fødsel kan ikke stå alene, men bør understøttes af tilstedeværende, kompetent personale på fødestuen, der kan støtte og guide kvinden igennem fødslen.
Denne guideline er tænkt som et klinisk anvendeligt redskab til læger og jordemødre mhp. at finde den optimale smertelindrende strategi for hver enkelt fødende og samtidig støtte kvinden i at træffe informerede valg.
I tillæg til denne guideline er der udviklet en folder med patientinformation, som kan danne grundlag for udarbejdelse af lokale informationsfoldere (se bilag 1, side 39).
Afgrænsning
Denne guideline vil omhandle farmakologisk smertelindring af kvinder, som stiler mod vaginal fødsel, fra kvinden vurderes at være i aktiv fødsel til og med evt. suturering. Guidelinen berører ikke latensfasen, suturering af grad 3-4 bristninger, smertelindring ved sectio eller ved foetus mortuus eller non-farmakologisk smertelindring.
Brug af lattergas og anlæggelse af paracervikal blokade og pudendusblokade kan administreres af jordemødre eller obstetrikere, hvorfor en beskrivelse af anlæggelse og administration indgår.
Da epidural- og spinalanlæggelse kræver en anæstesilæge, beskrives anlæggelse, medicinindhold mm. ikke hér. Guideline om dette er under udarbejdelse af DASAIM og forventes færdig ultimo 2020, hvorefter denne guideline opdateres med link til DASAIM.
Opioider vil ikke blive systematisk gennemgået i denne guideline.
Opioider, særligt Pethidin, blev ofte brugt førhen, men pga. en uhensigtsmæssig bivirkningsprofil samt indføring af fødeepidural, findes det ikke anvendeligt ved en normal fødende, der vurderes at være i aktiv fødsel. I særlige tilfælde, hvor epiduralblokade er kontraindiceret, kan opioider dog benyttes, hvilket vil blive behandlet i DASAIMs guideline. Se desuden årsag til denne afgrænsning under ”anæstesiologiske og farmakologiske overvejelser” side 8.
Problemstilling
Hvilken evidens findes der for brug af epiduralblokade, spinalblokade, lattergas, paracervikal blokade og pudendusblokade under fødslen? Hvor effektiv er den smertelindrende effekt, og hvad er de potentielle maternelle og føtale bivirkninger?
Hvilken evidens findes der om infiltrations- og overfladeanalgesi ved suturering af grad 1-2 bristninger og episiotomi?
Se uddybet spørgsmål og outcomes i bilag 3, side 48.
Litteratursøgningsmetode
Litteratursøgning er afsluttet 10-10-2019.
I bilag 3, side 48 fremgår det, hvordan litteratursøgningen er udarbejdet, herunder resultatet af denne.
Ved valg af studier til at belyse effekt af smertelindring under fødslen er det særlig vigtigt at forholde sig til studiedesign. De randomiserede studier må foretrækkes frem for kohortestudier og case-controlstudier, fordi det ikke er muligt at kontrollere for en vigtig confounder; barnets indstilling i bækkenet og det relative eller absolutte mekaniske misforhold. Kvinder med komplicerede og langvarige fødsler vil have større sandsynlighed for at nå at få behov for medicinsk smertelindring, ligesom de også er i højere risiko for indgreb under fødslen. Til gengæld har de randomiserede studier sjældent power til at belyse sjældne udfald. Her kan man skele til kohortestudierne, blot man tolker forsigtigt på kausale sammenhænge.
Selektionskriterierne var forskningsartikler, review og guidelines. Vi ekskluderede duplikater, protokoller, case reporter og kommentarer. Titler og abstrakts fra alle søgeresultaterne blev gennemgået mhp. identifikation af potentielle artikler. Derefter blev fuldtekstversionerne gennemgået. Referencelisten af de gennemgåede artikler blev også gennemgået for relevante referencer.
En del litteratur er af ældre dato, hvor Pethidin var almindelig anvendt. Dette bruges ikke mere bl.a. pga. den lange halveringstid. Hvor den beskrevne metode ikke er sammenlignet med andet end Pethidin, er disse studier medtaget.
Evidensmetode
I denne guideline er evidensen graderet i henhold til Oxford-modellen.
Anæstesiologiske og farmakologiske overvejelser
Anatomisk og fysiologisk baggrund for smertebehandling under vaginal fødsel
Smerter under vaginal fødsel har en dynamisk og kompleks baggrund, hvorunder patientens subjektive oplevelse naturligvis spiller ind. Smerteintensiteten er i litteraturen sammenlignet med amputation af en finger, hvorfor det forekommer naturligt at tilbyde lindrende behandling.
I første stadie af fødslen transmitteres smerteimpulser fra endocervix og nederste del af uterus via viscerale afferente fibre til de medullære segmenter T10-L1. Udvidelse af cervix giver en gradvis øgning i intensiteten og den fødende kan opleve ”referred pain” fra tilsvarende somatiske dermatomer (bugvæg, lænd, hofter, baller og lår).
Andet stadie involverer overvejende somatiske afferente fibre fra perineum og vagina til S2-S4 via nervus pudendus. Smerten er i dette stadie ofte kraftigere.
Fra medulla spinalis sendes signaler til højere beliggende CNS-centre, idet denne overgang dog påvirkes af bl.a. endogene µ-agonister og α2-agonister som f.eks. noradrenalin. Signalerne modtages i hjernestamme, mellemhjerne og thalamus, sidstnævnte med forbindelse til cortex resulterende i den sensorisk-emotionelle smerteoplevelse. Ud over det subjektive ubehag ved vesmerter, har disse betydning for bl.a. kredsløb, respiration og gastrointestinalkanal, som hos den fysiologisk kompromitterede patient kan være kritisk, og hvor smertelindring derfor kan være medicinsk indiceret. Eksempelvis kan BT-stigning under veer tolereres af en rask fødende, men ikke hos en fødende med præeklampsi, hvor blodtrykket i udgangspunktet er højere med deraf følgende øget risiko for bl.a. intrakraniel blødning. Eller en normalvægtig gravid kan tåle en kort periode med apnø efter veudløst hyperventilation, hvorimod en patient med højt BMI vil desaturere grundet nedsat funktionel residualkapacitet (FRC) og øget iltforbrug. Sjældnere tilfælde med hjertesyge gravide kan også indicere hæmodynamisk kontrol, ofte i form af epidural analgesi (1).
Omvendt kan smertebehandling have negative effekter i form af f.eks. vestorm udløst af fald i sympaticus-tonus (2).
Sevofluran:
Sevofluran er en anæstesiologisk gas, der i studier er forsøgt anvendt som analgesi til fødslen. Risikoen for sedation med behov for anæstesiologisk personale på fødestuen og for forurening af rummet, selv med udsugning, gør at stoffet ikke er anvendeligt på danske fødegange.
Opioider:
Remifentanil (Ultiva©) har en mindre analgetisk effekt end epidural analgesi, om end patienttilfredsheden er sammenlignelig. Pga. risiko for hypoksi, hypoventilation og apnø skal den fødende overvåges kontinuerligt med tilstedeværelse af anæstesipersonale. Stoffet er derfor ikke relevant på en almindelig dansk fødegang.
Pethidin har en uhensigtsmæssig bivirkningsprofil. Alvorlige neonatale bivirkninger efter brug af Pethidin har været kendt i årtier. Det anvendes ikke længere i Danmark til fødende kvinder (rundspørge okt. 2019) og det har i Tyskland være frarådet siden 2009 (bl.a. pga. neurotoksiske effekter(3). Pethidin passerer placenta og har en halveringstid på op til 24 timer. Den aktive metabolit norpethidin har en halveringstid på ca. 60 timer. Farmakokinetikken er foreneligt med, at man kan se langvarig og alvorlige bivirkninger hos barnet, herunder respirationsdepression og sænket krampetærskel.
Morfin bruges ikke på danske fødegange til kvinder i aktiv fødsel. Stoffet kan have en plads i smertebehandlingen i latensfasen, der henvises til DSOGs guideline ”Latensfasen”, (jan. 2020).
Epiduralblokade
Denne guideline fastholder holdningen fra den fælles guideline (DASAIM / DSOG) fra 2011, hvor det anbefaledes, at kvinder i aktiv fødsel, der ønsker en epiduralblokade, skal have adgang til den, hvis der ikke er kontraindikationer.
Ifølge seneste Cochrane metaanalyse fra 2018 (4) er en fødeepidural det bedste medicinske tilbud til afhjælpning af fødselssmerter med høj grad af smertelindring og uden at øge risikoen for kejsersnit. Generelt ses i litteraturen en stor forskel på, hvilke medikamenter der er brugt i en fødeepidural, hvilket forventes nærmere belyst af DASAIM, som er i gang med at opdatere guidelinen om det anæstesiologiske aspekt af epiduralblokaden. DASAIMs guideline forventes færdig ultimo 2020.
Denne guideline beskæftiger sig ikke med epiduralblokade og feber, da dette emne er behandlet under DSOG guideline ”Feber under fødsel (2019)”.
Kontraindikaktioner mod fødeepidural:
Kun én enkelt ændring (chiliplaster) i forhold til DSOG Fødeepidural 2011 guideline. Opdateres, hvis DASAIMs igangværende guidelinearbejde giver anledning til dette
Kontraindikationer:
- Manglende samtykke
- Svær hypotension defineret i samråd med anæstesilægen
- Inficeret indstikssted eller sepsis
- Allergi for medicinindhold i epidural
- Koagulopati eller AK behandling
- Lavmolekylært heparin (LMWH): Der henvises til rapporten ”Perioperativ regulering af antitrombotisk behandling (PRAB)” http://www.dasaim.dk/wp- content/uploads/2017/01/PRAB-2016.pdf, som opdateres løbende.
- Trombocytter <100
- INR >1,2
- Chiliplaster placeret over indstiksstedet
For værdier, henholdsvis lavere eller højere, er det op til anæstesilægen og fødestedets lokale gældende kliniske retningslinjer at vurdere, om der må fraviges fra ovenstående kontraindikationer.
Fødeepidural vs. anden medicinsk smertelindring, placebo eller ingen medicinsk smertelindring:
De fleste af de inkluderede studier i det seneste Cochrane review af Anim-Somuah et al. (4) sammenligner epiduralblokade med opioider, i alt 34 studier med 10.440 kvinder. Studierne er dog meget heterogene, både i medikamentvalg i epiduralen, men også ift., hvilket opioid der er sammenlignet med, og hvordan det er administreret. 16 af de 34 studier sammenlignede epiduralblokade med pethidin, 3 med fentanyl, 9 med remifentanil og de sidste 6 med andre opioider. Opioiderne var givet som patientkontrolleret administration (19 studier), iv. (9 studier) eller im. (5 studier). I ét studie var administrationsformen ikke nærmere beskrevet. Flere af de inkluderede medikamenter bruges ikke på de danske fødegange. Hvor ikke andet er beskrevet, er alle nedenstående resultater gengivet fra Anim-Somuah et al, Cochrane 2018 (4).
Smertelindrende effekt:
Studierne inkluderede VAS scores fra 0-10 og 0-100. Disse er af Anim-Somuah et al. (4) omregnet til en Standard Mean Difference (SMD), hvor en eventuel bedre smertestillende effekt af en epiduralblokade giver en negativ værdi. Når man sammenlignede en epiduralblokade med opioid, fandt man en SMD på -2.64, CI -4.56- 0.73; n=1133 kvinder i fem studier af lav kvalitet med høj heterogenitet.
Sammenlignede man epiduralblokade med placebo eller ingen behandling, fandt man en SMD på -9.55, CI -12.91- 6.19; n=120 kvinder i to studier, igen med en stor heterogenitet i studierne.
Fødslens varighed:
Anim-Somuahs et al. (4) viste ingen signifikant forlængelse af første eller andet stadie af fødslen, når man sammenlignede epidural med ingen behandling i de inkluderede randomiserede studier. Effekten på længden af første stadie (to studier, 189 kvinder) var en gennemsnitlig forskel på 55,09 min. (95% CI -186.26 – 76. 09). Effekten på længden af andet stadie (4 studier, 344 kvinder) var en gennemsnitlig forskel på 7.66 min (95% CI -6.12 – 21.45).
Shen et al.(5) lavede i 2017 et randomiseret og blindet studie på 400 nulliparae. De fik en epiduralblokade ved behov før andet stadie af fødslen indeholdende 0,08% ropivacain og 0,4mikrg sufenta. Ved fuld dilatation (fødslens andet stadie) blev de randomiseret til enten at fortsætte samme koncentration i epiduralen eller overgå til NaCl i epiduralen. Her fandt man ingen signifikant forskel i varigheden af fødslens andet stadie (hhv. 52+/-27min og 51+/-25min).
Instrumentel vaginal forløsning:
Anim-Somuah et al. (4) fandt hos 9948 kvinder (30 studier af lav kvalitet) en øget risiko for instrumentel forløsning hos kvinder med fødeepidural sammenlignet med kvinder smertebehandlet med et opioid, RR 1.44, 95% CI 1.29 til 1.60. Post hoc analyser på studier udført efter 2005 (12 studier) kan dog ikke finde signifikant sammenhæng, RR 1.19, 95% CI 0.97 til 1.46. Forfatterne konkluderer, at moderne håndtering af fødeepiduralblokade ikke fører til øget frekvens af instrumentel forløsning. Ved sammenligning af fødeepidural med placebo eller ingen medicinsk smertelindring fandt dette review heller ikke signifikant øget risiko for instrumentel forløsning, RR 3.41, 95% CI 0.62 til 18.80; P = 0.24, 515 kvinder i 4 studier.
Sectiofrekvens:
Anim-Somuah et al. (4) fandt ingen øget risiko for sectio hos kvinder med epiduralblokade sammenlignet med kvinder, der blev smertelindret med opioid (RR 1.07, 95% CI 0.96 til 1.18). Der er inkluderet 33 studier af moderat kvalitet indeholdende 10.350 kvinder.
Sammenligning af fødeepidural med ingen medicinsk smertelindring eller placebo viser, at risikoen for sectio var lavere for kvinder, der fik en fødeepidural (RR 0.46, 95% CI 0.23 til 0.90; 578 kvinder i 5 studier). Dog blev der kun lavet 11 sectio i gruppen, der fik en fødeepidural og 24 sectio i den gruppe, der ikke fik medicinsk smertelindring, hvilket er en noget lavere sectiofrekvens end på danske fødegange.
Tilfredshed med den smertelindrende effekt ved fødeepidural:
De studier, der undersøgte tilfredshed, var meget heterogene (4). Studierne sammenlignede fødeepidural med varierende medicinindhold med ingen medicinsk smertebehandling, forskellige opioider eller lattergas. Uanset hvilken anden smertelindring fødeepidural blev sammenlignet med, fandt man en større grad af smertelindring i epiduralgruppen, med en gennemsnitlig forskel på -3.36 i VAS-score, 95% CI -5.41 to -1.31; p < 0.00001 (3 studier, 1166 kvinder).
Maternel hypotension:
Maternel hypotension er en kendt bivirkning til epiduralblokade. Amin-Somuah et al. (4) fandt hos i alt 4212 kvinder i 10 studier en relativ risiko for hypotension på 11.34 (95% (CI 1.89 to 67.95, p<0.0001) ved fødeepidural. Størrelsen af BT-fald er ikke afklaret, og det er muligvis afhængig af bl.a. den farmakologiske sammensætning af epiduralen.
Urinretention samt behov for kateterisering under fødslen:
I metaanalysen af Anim-Somuah et al. (4) indgår relativt få kvinder i de studier, der undersøger for dette, men der findes øget risiko for urinretention efter fødslen ved fødeepidural versus opioid hos i alt 343 kvinder, RR 14,18 (95% CI 4,52-44,45). Risiko for kateterisering er opgjort på kun 111 kvinder, så den ca. 14 gange højere risiko er ikke signifikant.
Risici for barnet:
Studiet af Anim-Somuah et al. (4) viser ikke sammenhæng mellem fødeepidural og lav Apgar score under 7/5min; 8752 børn, RR 0,73 (CI 0,52-1,02), eller for indlæggelse på neonatalafdeling;
4488 børn, RR 1,03 (CI 0,95-1,12). Der er for få børn med, hvor man har målt pH på navlesnoren, til at et estimat for dette giver mening.
Epiduralblokade vs. lattergas:
Se senere under lattergas i denne guideline, side 16.
CTG-monitorering:
Inden anlæggelse af en fødeepidural bør man vurdere barnets tilstand med CTG, for på den måde at sikre, at der fortsat er indikation for at stile mod en vaginal fødsel samt at barnet vil kunne tåle en eventuel kortvarig maternel hypotension.
Det anbefales at overvåge med CTG i 30 minutter efter anlæggelse af fødeepidural eller efter indgift af bolusinfusioner. Således kan fosterets tilstand observeres for eventuelle bivirkninger, som kan udløses af fødeepidural, f.eks. påvirket føtal hjerteaktivitet pga. maternel hypotension. Kun ved andre indikationer for kontinuerlig CTG skal overvågningen fortsættes ud over 30 min. Denne anbefaling tilsluttes i flere internationale obstetriske guidelines uden yderligere evidensgradering eller citering af studier (6–8). Ovenstående er identisk med anbefalingen fra DSOG guideline ”Epidural 2011”.
Amning samt mor/barn-tilknytning:
Der er begrænset litteratur om fødeepidural og amning sammenlignet med placebo. Sammenlignet med behandling med systemisk opioid eksponeres fosteret langt mindre ved epidural. Opioid indholdet i epiduralen ser ikke ud til at påvirke amningen direkte. Således fandt et randomiseret studie fra 2017 ingen sammenhæng mellem indhold af fentanyl i epiduralen og ammefrekvens (9). Andre mekanismer end direkte eksponering for medicin har været foreslået, men problemet er bl.a. at de tilgængelige studier generelt er heterogene (10). Ældre observationelle studier (11,12) fandt negativ sammenhæng mellem epidural og amning, men tager ikke højde for, hvorfor kvinden havde brug for epidural frem for ingen eller mindre virksom analgesi; ej heller om kvinden som udgangspunkt ønskede at amme.
Der er ingen studier på epidural og mor-barn tilknytning. Biologisk set er en direkte farmakologisk effekt lidet plausibel.
| Resumé af evidens | Evidensgrad |
| Fødeepidural giver den mest effektive smertelindring under fødsel sammenlignet
med andre medicinske smertelindringsmetoder. |
1a- |
| Fødeepidural øger ikke risikoen for instrumentel forløsning. | 2b |
| Fødeepidural fører ikke til øget sectiofrekvens. | 2b |
| Fødeepidural giver ikke en forlænget varighed af fødslens første og andet stadie. | 2b |
| Fødeepidural øger ikke risiko for lav Apgar eller indlæggelse på neonatalafdeling. | 2b |
| Fødende kvinder angiver stor tilfredshed med den smertelindrende effekt af
epiduralblokaden. |
2b |
| Resumé af rekommandationer | Styrke |
| Fødeepidural anbefales til kvinder uden kontraindikationer, der har behov for
smertelindring, der – efter information om dens virkning og mulige bivirkninger – ønsker en fødeepidural anlagt. |
A |
| Det er god klinisk praksis at monitorere barnet med CTG i 20 min. inden
anlæggelse af en fødeepidural. |
D |
| Det anbefales at overvåge med CTG i 30 minutter efter anlæggelse af
fødeepidural eller efter indgift af bolusinfusioner. |
D |
| Kun ved indikation for kontinuerlig CTG skal denne fortsættes ud over 30 min. | D |
| Efter (forsøg på) anlæggelse af epiduralblokade frarådes badekar grundet risiko
for infektion. |
D |
Fødespinal
Introduktion
En fødespinal er en enkel, lav dosis af lokalbedøvende (f.eks. bupivacain) og/eller syntetisk morfin anlagt i spinalrummet (13). En fødespinal som enkeltstående intervention er kun undersøgt i få studier (14–19); hvorimod flere udenlandske studier har undersøgt fødespinal som en del af anlæggelsen af en kombineret spinal-epidural (anlæggelse af spinal efterfulgt af anlæggelse af et epiduralkateter), hvilket man har tradition for at bruge flere steder udenfor Danmark (20). De større internationale guidelines beskæftiger sig primært med kombineret spinal-epidural (21,22), og kun enkelte omtaler fødespinalen som enkeltstående intervention uden direkte rekommandationer for brugen heraf (13,23). Størstedelen af de studier, der er udført, omhandler dosis og sammensætningen af den medicin, der gives i den spinale del af en spinal-epidural. Vi ved derfor meget lidt om, hvilke fødende kvinder der vil profitere ved anlæggelsen af en fødespinal.
DASAIM arbejder på en epidural-guideline i samarbejde med DSOG og jordemoderforeningen, som forventes færdig ultimo 2020. Denne guideline vil også inkludere de anæstesiologiske aspekter af fødespinalen.
Smertelindrende effekt og tilfredshed
Viscomi et al. udførte et lille prospektivt kohortestudie (n=41), der undersøgte varigheden af spinalanalgesien ved anlæggelsen af en spinal-epidural. De sammenlignede anlæggelsen ved orificium 3-5 cm vs. orificium 7-10 cm. Varigheden af den smertelindrende effekt var signifikant længere ved tidlig administration sammenlignet med sen administration (163 ± 57 min vs. 120 ± 26 min, p < 0,01) (24).
Viitanen et al. udførte et prospektivt kvalitetssikringsstudie på deres praksis med anlæggelse af fødespinal (bupivacain og fentanyl) hos flergangsfødende med hurtigt progredierende fødsel (n=209 flergangsfødende). Indenfor 20 min efter anlæggelsen oplevede 73% sufficient analgesi (VAS ≤ 3) og 63% oplevede total smertelindring. I alt efterspurgte 26% yderligere anæstesi (18% pga. insufficient anæstesi og 8% fordi effekten af fødespinalen ophørte inden fødslen). Gennemsnitlig varighed af analgesien var 101 min ± 34 min. En stor del af de kvinder, der ikke var fuldt smertedækkede, fødte inden for kort tid efter spinalanlæggelsen (14).
Eriksson et al. lavede et mindre observationelt studie, hvor de inkluderede 40 flergangsfødende i hurtig progredierende fødsel og orificium ≥ 5 cm med behov for smertelindring. Alle fik en fødespinal (sufentanil 7,5 µg + bupivacain 2 mg). I 38 tilfælde (95%) havde kvinderne VAS≤3 30 min efter anlæggelse. Efter 90 min. fandt man en stigende VAS score hos disse kvinder. Alle kvinderne var generelt meget tilfredse med anæstesien (15).
Sharpe et al. fandt i et retrospektivt kohortestudie med gennemgang af 428 fødselsforløb at 14% af kvinderne (n=60) havde behov for yderligere smertelindrende efter anlæggelse af en fødespinal; dels pga. gennembrudssmerter (n=49), dels pga. uventede procedurer bl.a. sectio (n=11) (16).
I et observationelt studie af Anabah et al. inkluderende 332 fødende kvinder (orificium > 4 cm), som fik anlagt en fødespinal (25 μg fentanyl, 2,5 mg bupivacain og 0,2 mg morfin), rapporterede 98,8% af kvinderne VAS≤3 5 min efter anlæggelsen (17).
Fødespinal vs. placebo
Der er ikke fundet studier, der sammenligner fødespinal med placebo.
Fødespinal vs. epidural
Der er ikke fundet studier, der sammenligner fødespinal med fødeepidural.
Fødespinal vs. paracervikal blokade
Et enkelt randomiseret studie har sammenlignet fødespinal med paracervikal blokade. Junttila et al. inkluderede 104 kvinder, hvor 48 fik fødespinal og 56 fik paracervikal blokade. De rapporterede generelt en højere tilfredshed med fødespinal sammenlignet med paracervikal blokade, og at flere kvinder ville vælge fødespinal frem for paracervikalt blokade ved kommende fødsler. De fandt ingen forskel i fødslens varighed, når de sammenlignede fødespinal med paracervikal blokade, og heller ikke forskel i indgreb under fødslen. De fandt dog, at der opstartedes oxytocin signifikant hyppigere i fødespinalgruppen.
Fødespinal vs. pudendusblokade
Se afsnittet ”Pudendusblokade”, side 24.
Maternelle bivirkninger
Generelt fandtes kun få og/eller ikke-alvorlige bivirkninger som hudkløe, rysten, hovedpine og evt. mild motorisk blokade, hvor kvinden føler at benene bliver tunge (18). Fraset i Eriksson et al.’s mindre studie, hvor man fandt et 30% blodtryksfald hos seks kvinder (15%) efter anlæggelse af fødespinal (15).
Påvirkning af foster/nyfødt
Det er beskrevet, at intrathekale opioider kan give føtal bradykardi. Mardiosoff et al. lavede et systematisk review omhandlende intrathekale opioider og føtal bradykardi. Reviewet inkluderede 24 studier med i alt 2020 fødende kvinder, som fik intrathekal opioid vs. 1493 i kontrolgruppen, som fik varierende doser af epidural/intrathekal bupivacain, epidural lidokain, epidural bupivacain med forskellige doser af sufentanil og fentanyl og iv sufentanil (25). De fandt en signifikant øget risiko for føtal bradykardi ved intrathekale opioider sammenlignet med kontrolgrupperne, odds ratio 1,81 (CI 1,04-3,14) og number needed to harm på 28. De fandt dog ingen øget risiko for kejsersnit eller instrumental forløsning (25).
Påvirkning af fødslens varighed og indgreb under fødslen
Junttila et al. fandt ingen forskel i fødslens varighed, når de sammenlignede fødespinal med paracervikal blokade, og heller ikke forskel i indgreb under fødslen. De fandt dog, at der blev opstartet oxytocin hyppigere i fødespinalgruppen (18).
| Resume af evidens | Evidensgrad |
| Effekten af en fødespinal indtræder allerede ved næste ve, og man kan forvente maximal effekt efter 15 minutter. |
2c |
| Varigheden af analgesien ved en fødespinal er over 100-120 min. |
2b |
| Fødende kvinder, som får anlagt en fødespinal, er generelt godt tilfredse med analgesien og er sufficient smertedækkede. |
2b |
| En fødespinal giver ingen eller let motorisk blokade. |
2b |
| Intrathekale opioider giver risiko for føtal bradykardi. |
1b |
| Der er ikke evidens for, at en fødespinal medfører lav Apgar score ved nyfødte
(Apgar < 7 efter 5 min.). |
2b |
| Der er ikke klar evidens for, hvornår i fødslen eller hvilke kvinder der har glæde af en fødespinal, ligesom der ikke er evidens for, om det påvirker fødslens længde. |
– |
| Kliniske rekommandationer | Styrke |
| Ved anlæggelse af en fødespinal, bør man have en forventning om, at barnet er født vaginalt inden for 120 min. efter anlæggelsen. |
D |
| Det er god klinisk praksis at monitorere barnet med CTG i 20 min. inden
anlæggelse af en fødespinal. |
D |
| Det anbefales at overvåge med CTG i 30 minutter efter anlæggelse af fødespinal. |
D |
| Kun ved indikation for kontinuerlig CTG skal denne fortsættes ud over 30 min. |
D |
| Kun fødesteder med særlig anæstesiologisk ekspertise bør tilbyde fødespinal.
Indikationen stilles i samarbejde mellem obstetrikeren og anæstesiologen. |
D |
| Efter (forsøg på) anlæggelse af fødespinal frarådes badekar grundet risiko for infektion. |
D |
Lattergas
Afgræsning
Dette afsnit omhandler effekten af lattergas som smertelindrende lægemiddel hos den fødende. For information om arbejdsmiljø samt foranstaltninger vedr. administration henvises til DSOGs statusdokument fra 2015: Lattergas som smertelindring ved fødsler.
Introduktion
Brugen af lattergas som smertelindrende middel under fødslen er velbeskrevet og anbefales af flere internationale guidelines (13,26,27).
Lattergas er minimalt toksisk, lugtfri, ikke brandfarlig, administreres nemt, forårsager minimal kardiovaskulær påvirkning og påvirker desuden ikke veerne (28). Lattergas er desuden veltolereret uden alvorlige bivirkninger for den nyfødte (29–31).
Ved administration inhalerer den fødende sub-anæstetiske koncentrationer af lattergas, hvorved hun opnår den analgetiske effekt samtidig med, at hun forbliver vågen og kan beskytte sine luftveje.
Selvom studier tyder på, at lattergas kun har en mild til moderat smertelindrende effekt, ses andre gode effekter hos den fødende, såsom afslapning og følelsen af kontrol (32–34).
Farmakologi
Kemisk betegnelse: Dinitrogenoxid (N2O).
Farmakokinetik
Lattergas er et potent analgetikum og anxiolytikum med begrænset anæstetisk evne, da der kræves meget høje koncentrationer for at opnå fuld anæstesi. Absorptionen sker via en stor koncentrationsgradient i lungevævet, hvor gassen transporteres over til blodet som en fri gas.
Efterfølgende transporteres den videre til virkningsområde i CNS. Udskillelsen sker i omvendt rækkefølge grundet omvendte koncentrationsgradienter ved ophør af administration, og gassen udskilles uomdannet via genudånding i løbet af 3-5 minutter (35).
Farmakodynamik
Virkningsmekanismen er multimodal og endnu ikke fuldt kortlagt. Den analgetiske effekt opstår dels via frigivelse af endogene opioider og smertemodulation via GABA og noradrenerge signalveje i CNS. Ligeledes medieres den anxiolytiske effekt via GABA receptorer ad samme bindingssite som benzodiazepiner. Den anæstetiske virkning menes at komme fra inhibition af NMDA- receptorer (36).
Specifik farmakologi hos den fødende/ammende kvinde
Lattergas påvirker ikke veerne (28). Lattergas passerer placenta, og der opnås hurtigt føtale plasmakoncentrationer svarende til de maternelle. Efter fødsel elimineres gassen hurtigt ved barnets første vejrtrækninger, hvorfor der ikke forventes systemisk påvirkning af barnet (37).
Det foreligger ikke data om udskillelse i modermælk, men et oralt indtag af lattergas er usandsynlig (38).
Administration under fødsel
Lattergas kan anvendes intermitterende eller kontinuerligt under dele af fødslen.
Ved intermitterende brug inhaleres en blanding af lattergas og ilt straks efter veens start indtil veen er toppet (ca. 50 sekunder i alt). Denne metode anvendes i forsøg på at opnå̊ analgetisk effekt, når veen topper samt færrest mulige bivirkninger. I vepausen administreres der ingen lattergas. Ved
denne intermitterende administration opnås dog primært en sederende og beroligende, men ikke en smertestillende effekt. Ved kontinuerligt brug, både under veerne og i ve-pauserne, opnås den mest effektive smertelindring (39).
Lattergas vs. placebo/ingen behandling
Flere studier viser, at lattergas giver bedre smertelindring sammenlignet med ingen behandling eller ren ilt (29–31,40). Grundet manglende kvalitet på studierne kan den smertestillende effekt ikke gradueres nærmere.
I det systematiske review af Klomp et al. (29) inkluderede man 3 studier og analyserne var præget af heterogenitet. To studier med i alt 310 kvinder randomiseret til hhv. lattergas (30-50%), ilt (100%) eller ingen behandling. Lattergasgruppen angav signifikant bedre smertelindring sammenlignet med ilt (100%) og ingen behandling (RR 0,06, 95% CI 0,01-0,34). Et tredje studie randomiserede 509 kvinder til intermitterende lattergas (50%) eller ilt (50%). Den smertelindrende effekt blev målt på en visuel analog skala (VAS) fra 0 til 10. Lattergasgruppen angav bedre smertelindring i forhold til iltgruppen (Mean difference -3.50, 95% CI -3.75 to – 3.25)
I det systematiske review af Likis et al. (30) inkluderede man 26 studier, der undersøgte effektiviteten af lattergas. Flertallet af studierne sammenlignede dog med præparater, der ikke længere bruges som smertelindring under fødsel. Kun ét lille studie (n=26) sammenlignede lattergas med placebo (compressed air) og fandt ingen signifikante forskelle i smertelindring i de to grupper, som begge havde fået hhv. lattergas og placebo gennem 5 veer og kun inhaleret under veerne.
Styrken af evidens angående den smertelindrende effekt for lattergas vurderes som insufficient grundet mangel på studier, der sammenligner lattergas med ingen behandling/placebo. Forfatterne diskuterede, om kvinders tilfredshed muligvis var et bedre mål for lattergassens effekt, da det ikke er forventeligt, at lattergas giver fuldstændig smertedækning.
I et prospektivt studie modtog 62 fødende kvinder lattergas (50%). Tre måneder efter fødsel angav 88% af kvinderne, at lattergas var effektiv under fødslen (gennemsnitlig effekt 7 ± 2 på en visuel analog skala) (40).
I modsætning til de andre nævnte studier viste en mindre spørgeskemaundersøgelse af 40 kvinder med intermitterende lattergas (50%) og 44 kvinder uden analgesi, at kvinder der fik lattergas, havde en dårligere score på VAS-skalaen. Forskellen var dog ikke signifikant (31).
Lattergas vs. epiduralblokade
Et 2018 kohortestudie undersøgte den smertelindrende effekt af hhv. epiduralblokade og lattergas målt på en visuel analog skala hos hhv. 40 og 42 kvinder. Der var signifikant forskel i fødslens andet (VAS 7,1 ± 2,3 vs. 8,9 ± 1,5, p<0.01) og tredje stadie (VAS 2,0 ± 1,5,5 vs. 5 ± 2,4, p<0.01). Man fandt ingen signifikante forskelle i Apgar score efter 1 og 5 minutter (31).
I et systematisk Cochrane review fra 2018 (4) sammenlignede man epiduralblokade med anden analgesi ved fødsler. Et enkelt studie fra 2013 randomiserede 86 kvinder til epidural (n=44) eller intermitterende lattergas (50%) (n=42). Flere kvinder angav den smertelindrende effekt af epidural som meget god eller formidabel sammenlignet med lattergas (RR 2,18, 95% CI 1,31 til 3,62). Likis et al. fandt ligeledes at kvinder, der fik epidural analgesi, havde bedre smertelindring sammenlignet med kvinder, der fik lattergas (30).
Lattergas (50%) vs. lattergas i anden administrationsform eller dosis
50% lattergas vs. 70% lattergas
Klomp et al. (29) inkluderede to studier. I det ene studie blev 501 kvinder randomiseret til 50% eller 70% intermitterende lattergas, og man fandt ingen forskel i tilfredshed med smertelindrende effekt under aktiv fødsel, incidens af kejsersnit, instrumentel forløsning, opkastninger eller post partum blødning >500 ml. I det andet mindre studie med 24 kvinder viste ingen forskel i hypoxæmi hos den fødende.
Intermitterende vs. kontinuerlig administration
I et randomiseret studie fra 2014 (41) undersøgte man maternelle og neonatale komplikationer ved intermitterende (n=50) og kontinuerlig (n=50) administration af lattergas (50%). Man fandt ingen signifikante forskelle i varigheden af fødslens andet stadie, instrumentel forløsning, atoni post partum eller Apgar score efter hhv. 1 og 5 min. Der var signifikant flere perineale bristninger i den intermitterende gruppe. Jordemødrene angav bedre samarbejde i presseteknik med den fødende i den kontinuerlige gruppe (p<0,03). Flere kvinder i den kontinuerlige gruppe var tilfredse sammenlignet med den intermitterende, hhv. 96% og 73% (p<0,0001).
Bivirkninger
Generelt er lattergas veltolereret uden alvorlige bivirkninger og kræver ikke ekstra monitorering af den fødende eller fostret under administration.
Klomp et al. (29) fandt, at lattergas (30-50%) resulterede i signifikant flere opkastninger sammenlignet med ilt 50-100% (to studier, 619 kvinder, RR 9.05, 95% CI 1.18 til 69.32). Lattergas (50%) resulterede i mere kvalme, svimmelhed og døsighed sammenlignet med ilt (50%) (et studie, 509 kvinder).
I studiet af Zanardo et al. (40) reporterede man kun incidens af komplikationer blandt lattergasgruppen (n=62) og fandt, ligesom Klomp et al, kvalme (3,2%), hovedpine og svimmelhed (4,8%) samt døsighed (8%).
Likis et al. (30) inkluderede 32 studier, der rapporterede om maternelle bivirkninger. Ligesom i den øvrige litteratur var de hyppigst forekommende bivirkninger kvalme, opkastninger og svimmelhed. Resultaterne var konsistente på tværs af studierne, men flere af studierne var af dårlig kvalitet og der var var høj risiko for bias, hvorfor forfatterne konkluderede at evidensen på dette område var af moderat kvalitet.
Påvirkning af foster/nyfødt.
Flere studier har undersøgt risikoen for neonatale komplikationer. Generelt er lattergas veltolereret uden alvorlige bivirkninger for den nyfødte.
Klomp et al. (29) inkluderede tre studier, der undersøgte neonatale komplikationer. Et studie (n=110) fandt ingen forskel i neonatal asfyksi mellem lattergas (30% til 50%) og ilt (100%). Det andet studie (n=200) fandt ingen forskel i Apgar score <7 efter 5 minutter mellem nyfødte af kvinder, der fik lattergas (50%) og ingen behandling. Det tredje studie (n=509) fandt ingen forskel i Apgar score mellem intermitterende lattergas (50%) og ilt (50%).
Likis et al. (30) inkluderede 29 studier, der undersøgte neonatale komplikationer. De fandt ingen forskelle i Apgar score. Ingen gode eller fair kvalitetsstudier fandt tilfælde af neonatal genoplivning, asfyksi, slappe nyfødte, forlænget tid til optimal respiration ved nyfødte, behandling for apnø eller neuro behavioral status.
Det bør dog understreges, at ingen af de gennemgåede studier havde styrke nok til at vise alvorlige og sjældne føtale komplikationer.
Påvirkning af fødslens varighed.
Et iransk dobbeltblindet randomiseret studie (42) med 400 kvinder viste, at kvinder, som fik intermitterende lattergas, havde signifikant kortere varighed af fødslen end kvinder, som fik ren ilt på maske (første stadie 103.4+/-56.6 vs. 150.5+/-69.2, p<0.001; andet stadie 21.9+/-14 vs 25+/-14, p=0.004).
Indgreb under fødslen.
Klomp et al. (29) fandt ingen signifikante forskelle i risikoen for instrumentel forløsning (et studie, 200 kvinder) eller sectio (3 studier, 465 kvinder), når man sammenlignede lattergas med enten ingen analgetika eller ilt (50-100%).
Tilfredshed
Litteraturen beskriver, at kvinder der modtager lattergas som eneste smertelindrende middel, generelt er tilfredse med deres fødselsforløb på trods af meget varierende smertelindrende effekt.
I en spørgeskemaundersøgelse fra 2017 (33) undersøgte man sammenhængen mellem analgetisk effekt og patienttilfredshed blandt 6242 fødende kvinder som fik lattergas, neuroaksial blokade eller begge. Kvinderne besvarede et spørgeskema dagen efter fødslen. Kvinder, der fik lattergas som eneste smertelindrende middel (n=753), oplevede varierende effekt, hvoraf halvdelen angav dårlig analgetisk effekt. Kvinder med neuroaksial blokade havde en signifikant bedre analgetisk effekt sammenlignet med lattergas (p<0,002). Ud af alle kvinder, der angav dårlig analgetisk effekt på tværs af grupperne (n=257), rapporterede lattergasgruppen alligevel større tilfredshed med fødselsforløbet sammenlignet med neuroaksial-gruppen (OR 2,5 95%CI 1,4-4,5 P=0,002). Af de kvinder, som angav høj tilfredshed ved lattergas (n=238), oplevede kun 96 af de samme kvinder (36%) høj analgetisk effekt. Dette tyder på, at lattergas bidrog til andet end kun analgetisk effekt i fødselsforløbet. Derfor foretog samme forskergruppe i 2019 (34) en kvalitativ analyse af 264 af de 753 der modtog lattergas. Her bemærkede de, at kvinderne angav yderligere non-analgetiske effekter ved lattergas, såsom bedre vejrtrækning, bedre fokusering, nedsat angst, øget afslapning og bedre tolerance.
I et prospektivt studie (43) undersøgte man tilfredsheden af den smertelindrende effekt af lattergas (50%) blandt 55 kvinder. Spørgeskemasvar var tilgængelige for 36 (65%), og af disse var 75% tilfredse med lattergas. I alt oplevede 89% nogen smertelindring og 81% ville bruge lattergas ved en fremtidig fødsel. Kun 11% angav manglede smertelindrede effekt. Lignende resultater blev fundet i Zanardo et al. (40), hvor 90% af de kvinder, der fik lattergas, ville overveje at bruge det igen under en fremtidig fødsel.
Amning og mor/barn-tilknytning
Der er kun begrænset litteratur om lattergas og amning.
I et prospektivt case-kontrol studie af Zanardo et al. (40) ammede 100% af lattergasgruppen (n=62) en uge efter fødslen sammenlignet med 73% i kontrolgruppen (n=124), som ikke fik smertelindring (p<0,031). Samme tendens kunne ses efter en måned, hvor færre brugte modermælkserstatning i lattergasgruppen sammenlignet med kontrolgruppen (7 respektive 18%, p<0,04) samt efter tre måneder (13% respektive 30%, p<0,016).
Der er ikke fundet litteratur, der direkte har undersøgt mor-barn-tilknytning.
Kontraindikationer
Nedenstående udvalgt fra promedicin, for komplet liste se www.pro.medicin.dk:
Luftembolier og luftfyldte rum kan ekspandere ved inhalation af dinitrogenoxid hvilket betinger nedenstående kontraindikationer:
- Tegn på pneumothorax, pneumopericardium, svært emfysem, luftembolier eller
- Ved kæbe/ansigtsskader.
- Svær gastro-intestinal
- Nylig udført intraokulær injektion af gas (indtil fuldstændig absorption af pågældende gas eller indenfor 3 måneder).
- Efter
Andre kontraindikationer:
- Ubehandlet B12-vitamin- eller
- Tegn på øget intrakranielt
- Bevidsthedssvækkelse.
- Ansigtsskader, der vanskeliggør brug af
Miljø
Lattergas er en meget koncentreret drivhusgas, som er 298 gange mere potent end kuldioxid i et 100-års perspektiv. Det estimeres, at 7% af Rigshospitalets samlede miljøbelastning kommer fra udledning af lattergas (personlig meddelelse fra miljøenheden i Rigshospitalets Forsyningscenter 2019).
Traditionelt bortskaffes lattergas blot ved udledning i fri luft. Det kan overvejes, om gassen i stedet skal opsamles og destrueres. Denne løsning findes blandt andet i Sverige og på Island.
| Resumé af evidens | Grad |
| Lattergas påvirker ikke veerne, forlænger ikke fødslens varighed og medfører ikke øget risiko for obstetriske eller føtale komplikationer. |
2a |
| Der er ikke fundet øget tilfredshed med den smertelindrende effekt ved at øge koncentrationen fra 50% til 70%. |
1b |
| Kontinuerligt brug af lattergas under fødslen giver større smertelindrende effekt end intermitterende forbrug. |
5 |
| Kvinders tilfredshed med fødselsoplevelsen er muligvis et bedre mål for lattergassens effekt end graden af smertelindring, da det ikke er forventeligt, at lattergas giver fuldstændig smertedækning. |
5 |
| Lattergas er generelt veltolereret uden alvorlige bivirkninger, men uønskede bivirkninger kan være kvalme, ubehag, svimmelhed, hallucinationer og ”klokkefornemmelse”. Desuden er amnesi for dele af fødslen beskrevet ved længerevarende brug. |
2a |
| Resumé af rekommandationer | Styrke |
| Lattergas kan anvendes intermitterende eller kontinuerligt under dele af fødslen. |
D |
| Ved intermitterende brug inhaleres en blanding af lattergas og ilt straks efter veens start indtil veen er toppet (ca. 50 sekunder i alt). |
D |
|
Dosis på max 50% lattergas anbefales almindeligvis. |
A |
| Lattergas anbefales tilgængelig på alle danske fødegange. |
D |
Paracervikal blokade
Paracervikal blokade er en nerveblokade, der kan bruges under dilatation af cervix, typisk når orificium er dilateret over 3-5 cm og inden fuld dilatation. Blokaden hæmmer de viscerale sensoriske signaler i T10-L1 og reducerer derved smerterne relateret til uterine kontraktionerne i udvidelsesfasen (uterus, cervix og øvre vagina) (44). Blokaden er bl.a. nyttig i visse tilfælde, hvor epidural blokade er kontraindiceret (44,45).
Anlæggelse
Anlæggelse af paracervikal er sjælden og bør anlæggelse af erfarent personale.
Der anvendes et lederør, så kanylespidsen kun rager 3 mm frem, og man herved sikrer, at injektionen anlægges submukøst.
Den fødende kan med fordel ligge i let venstre sideleje under anlæggelsen for at forebygge kompression af vena cava.
- Lederøret føres ind i vagina mellem og 3. finger til fornix lateralis, så nålen er rettet lidt lateralt.
- Der aspireres og i cervix injiceres 3 ml lokalanalgetika t kl. 2, 5, 7 og 10. Injektionsretningen skal være tangentiel i forhold til ledende fosterdel.
Anslagstid og virkningstid
Anslagstiden er ca. 5-20 min. og varigheden af effekten er rapporteret til 30-60 min. (46,47).
Anbefalede præparater og doser
Bupivacain 0,25% vs. chloroprocain 2% har lige så god smertelindrende effekt, men varigheden af den analgetiske effekt af bupivacain er dobbelt så lang (47).
Et RCT med 97 kvinder kunne ikke påvise forskel i den smertelindrende effekt ved mindre dosis bupivacain (25 mg vs. 12,5 mg) (48), hvilket ligeledes var konklusionen i et tidligere RCT studie med 42 kvinder (20 mg vs. 10 mg) (49).
Smertelindrende effekt
Den opnåede smertelindrende effekt med paracervikal blokade med bupivacain er indrapporteret meget varierende med 67-95% (50–52) mod kun 47,2% i et nyere studie fra Palomäki et al. (53). I flere RCT studier er det vist, at supplerende smertelindring måtte gives til 12,3-41 % af kvinderne i form af epidural eller spinal blokade eller gentagen paracervikal blokade (18,46,50).
Tilfredshed med metoden
Det er vist, at kvinder foretrækker anlæggelse af spinal analgesi over paracervikal blokade (54). Se grundig beskrivelse af litteratur under fødespinal ovenfor.
Maternelle bivirkninger og komplikationer
I et nyere RCT med 104 kvinder kunne der ikke påvises øget risiko for instrumentel forløsning eller sectio ved paracervikal blokade sammenlignet med fødespinal (54). I sjældne tilfælde ses neuropati udløst af hæmatom; dog er komplet remission beskrevet inden for 10 dage i alle tilfælde (55).
Føtale bivirkninger
Føtal bradykardi er blevet rapporteret med en frekvens på 0-12%, dog i de nyeste studier oftest under 2% (studier fra 90’erne og frem), når paracervikal blokaden blev anlagt korrekt (48,50,52,54,56–58). Samlet set indgår 556 patienter i disse studier, med det største studie værende et RCT med 104 fødende randomiseret til enten spinal eller paracervikal blokade.
De foreslåede mekanismer for den føtale bradykardi er bl.a. vasokonstriktion af aa. uterinae, øget tonus af uterus samt en direkte føtal toxisk effekt forårsaget af lokalanalgetikaen (50,54,59). Den føtale bradykardi er kortvarig og uden påvirkning af Apgar-score (46,50,52,56). Ej heller har der kunnet påvises ændringer af betydning i den føtale iltmætning (60). I et finsk studie fra 2008 fandt man CTG forandringer efter anlæggelse af paracervikal blokade hos 7% (54); heraf ingen med føtal bradykardi. Alle CTG-forandringer var kortvarige og uden behov for obstetrisk intervention.
Kontraindikationer
Allergi for indholdsstof indeholdt i det anvendte anæstesimiddel kontraindicerer anlæggelse af paracervikal blokade. Pga. den relativt hyppige bivirkning i form af føtal bradykardi bør paracervikal blokade overvejes nøje ved abnormt CTG, grønt fostervand eller uregelmæssige veer (61).
| Resumé af evidens | Evidensgrad |
| Paracervikal blokade er ikke et ligeværdigt smertelindrende middel til epidural
eller spinal blokade under udvidelsesfasen i fødslen. |
1b |
| Paracervical blokade hæmmer T10-L1 og er derfor anvendelig i udvidelsesfasen. | 1b |
| Anslagstid er 5-20 minutter og virkningstid er 30-60 min. | 1b |
| I sjældne tilfælde ses neuropati udløst af hæmatom. Dette er fuldt reversibelt
inden for 10 dage. |
4 |
| Kortvarige CTG-forandringer inkl. føtal bradycardi ses ved anlæggelse af
paracervikal blokade, men har ikke medført behov for obstetrisk intervention. |
1b |
| Resumé af rekommandationer | Styrke |
| Paracervical blokade bør ikke være førstevalg pga. kort varighed og udfordring
med korrekt anlæggelse ved manglende rutine. |
B |
| Paracervical blokade kan overvejes, såfremt epidural eller spinal er
kontraindiceret. |
C |
| Paracervikal blokade kan bruges under dilatation af cervix, typisk når orificium er
dilateret 3-5 cm og inden fuld dilatation. |
C |
| Ved anlæggelse af paracervikal blokade anbefales maksimaldosis på 12 mg 0,25%
bupivacain uden adrenalin. |
C |
| Der bør foreligge normalt CTG, være klart fostervand og regelmæssige veer. | D |
| Paracervikal blokade bør anlægges af erfarent personale. | D |
Pudendusblokade
Pudendusblokade er en ledningsblokade af n. pudendus. Sidst i udvidelsesfasen, i nedtrængningsfasen og i pressefasen skyldes smerterne distension af bækkenbund, vagina og perineum. Smerterne transmitteres via somatiske nervefibre, overvejende n. pudendus, til de sakrale segmenter af medulla spinalis i S2-S4 (44,62). Pudendusblokade kan således benyttes i nedtrængnings- og pressefasen bl.a. ved instrumentel forløsning, som supplement til epiduralblokade, tidlig pressetrang samt ved anlæggelse og suturering af episiotomier. Brugen er dog reduceret betydeligt efter introduktionen af epiduralblokaden. En svensk opgørelse viser, at anvendelsen af pudendusblokade faldt fra ca. 50% i 1970´erne til ca. 4% i 2012 (63). Denne reducerede brug resulterer i en begrænset mængde nyere litteratur om emnet.
Anlæggelse af pudendusblokade Anslagstid og virkningstid
Maksimal effekt opnås 5-20 min efter anlæggelsen, og effekten varer op til to timer, for lidokain dog hyppigst 30-60 minutter (64–66).
Anbefalede præparater og doser
Anbefalet præparat afgøres af varesortimentet på de enkelte afdelinger. Anbefalede doser i henhold til produktresume, se f.eks. www.pro.medicin.dk.
Transvaginal anlæggelse af pudendusblokade (kan anvendes både før og efter barnet er forløst)
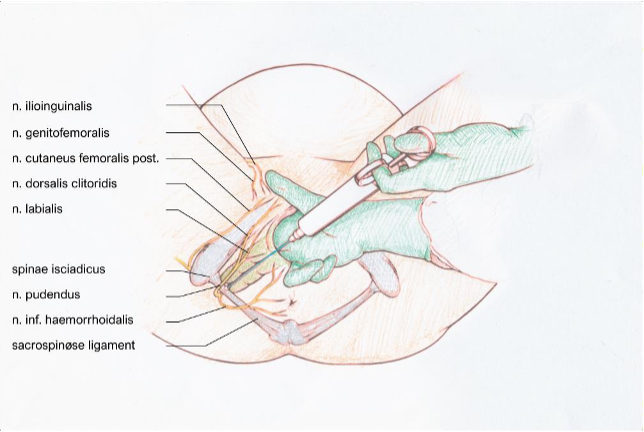
Figur I – illustration af transvaginal anlæggelse af pudendusblokade med anatomiske landmærker. Modificeret fra Anderson et al. (64).
- Transvaginalt identificeres spina isciadicus med og 3. finger
- Indføringsrøret indføres langs 2. og finger i vagina og rørets spids placeres 5 mm under spina sv.t til det sacrospinøse ligament
- Pudendusnålen indføres i røret og føres gennem det sacrospinøse ligament 10 mm under vaginalslimhinden.
- Der aspireres og anlægges herefter et depot af 5-10 ml lokalanæstesi med
- Dette gentages på modsatte
Transkutan anlæggelse af pudendusblokade (anvendes kun efter barnet er født ifm. suturering)
Benyttes typisk efter fødslen som smertelindring ved suturering af bristninger. Anlæggelse under fødsel bør undgås pga. risiko for injektion af analgetika i barnets caput.

Figur II – illustration af transkutan anlæggelse af pudendusblokade. Modificeret fra GynZone (www.gynzone.dk).
- Spina identificeres enten transvaginalt eller gennem huden. Ved identifikation gennem huden findes spina 2 cm over tuber isciadicus i retning mod introitus. Kvinden vil ofte angive en ømhed ved tryk på spina
- Huden afsprittes og fastholdes med to
- Grøn kanyle til intramuskulær injektion
- Indstik til spina foretages i retning parallelt med
- Der aspireres og anlægges herefter et depot af 5-10 ml lokalanalgetika omkring pudendus.
- Dette gentages på modsatte
Smertelindrende effekt
Pudendusblokade vs. fødespinal
Et italiensk studie fra 2004 (19) sammenligner spinalblokade med pudendusblokade i en semi- randomiseret gruppe af ukomplicerede fødende (n=111), der alle var dilateret >7 cm ved anlæggelsen og alle fik foretaget episiotomi. Grupperne vurderede deres smerter på en 5-trins skala (0-4; 0= no pain til 4=intolerable pain) på tre tidspunkter: 10 minutter efter anlæggelsen, ved
forløsning og ved suturering af episiotomien. Der var signifikant dårligere smertelindring ved pudendusblokade sammenlignet med spinalblokade til alle tre tidspunkter. Kun 13 ud af de 56 kvinder, der fik en pudendusblokade, angav sufficient smertelindring (0 eller 1) ved forløsning, mens ved suturering af episiotomi oplevede halvdelen af kvinderne sufficient smertedækning. Ved vurdering af tilfredshed på en tilsvarende 5-trins skala, angav 89 % lav tilfredshed med den analgetiske effekt af pudendusblokade.
Pudendusblokade vs. infiltrationsanalgesi forud for episiotomi
En kontrolleret undersøgelse (67) uden randomisering med 90 deltagere viser, at der ved suturering af episiotomi ved lokal infiltrationsanalgesi opnås bedre smertedækning, hvis episiotomien er udført med forudgående pudendusblokade fremfor lokalinfiltration. Samtidig er det vist i et dobbelt- blindet RCT med 40 deltagere, hvor episiotomien blev sutureret under samtidig dække af epidural analgesi, at der efter suturering er god smertelindrende effekt af pudendusblokade med ropivacain på post-sutureringssmerter i op til 48 timer, sammenlignet med pudendusblokade med saltvand (68).
Smertelindrende effekt med og uden adrenalin
To ældre skandinaviske randomiserede studier fra 1980`erne (69,70) har undersøgt effekten af pudendusblokade med og uden tilsat adrenalin til lokalanalgesien. I begge studier er den kliniske effekt vurderet ved hhv. prik i huden og knib med en pincet og ikke som lindring af smerterne relateret til fødslen. Det ene inkluderede 151 kvinder med ukomplicerede graviditeter til pudendusblokade med eller uden adrenalin (70). Der var ingen forskel i vurderingen af smertelindrende effekt imellem de to grupper.
I det andet studie (69) med 865 deltagere fandt man god effekt af pudendusblokade både før og efter forløsning, hvor hhv. 68% og 66% havde god smertelindrende effekt vurderet af en jordemoder ved pincetknib. Særligt ved lokalanalgetika tilsat adrenalin var effekten sufficient, hvor 77% angav god smertelindrende effekt før forløsning og 75% efter forløsning. Tilsættelse af adrenalin forlænger absorptionen og forlænger derved effekten og reducerer risikoen for systemisk intoksikation. Der var dog ingen kontrolgruppe af kvinder, der ikke fik pudendusblokade i dette studie.
Anlæggelse og varighed
Den smertelindrende effekt af pudendusblokade afhænger af korrekt anlæggelse og sufficient tid for den analgetiske effekt at slå an, hvilket kan være op til 20 minutter (66,71). Korrekt anlæggelse kan vanskeliggøres af manglende erfaring grundet den reducerede brug af pudendusblokade under fødslen. I et engelsk studie undersøger Ford et al. 57 obstetrikeres viden og praktiske udførsel af pudendusblokade på et fantom (71). Deltagerne var enten under hoveduddannelse eller speciallæger i obstetrik og 94% angav at have erfaring med proceduren. I denne gruppe kunne ingen identificere det optimale sted for anlæggelsen, og der blev gennemsnitligt kun brugt fire minutter til forventet anslagstid. Brugen af pudendusblokade ved instrumentel forløsning og ved anlæggelse af episiotomi kan vanskeliggøre afventen af den optimale anslagstid.
Effekt på veerne
Der er en begrænset mængde data, som primært er af ældre dato, der omhandler dette (64,69,70). I et ældre skandinavisk studie er det beskrevet, at pudendusblokade kan have en negativ effekt på kvindens følelse af presseveerne (69). I studiet fandt man reduceret pressetrang hos 31% af de kvinder, der havde fået anlagt pudendusblokade. En pudendusblokade kan af denne grund muligvis bruges ved for tidlig pressetrang.
Maternelle bivirkninger og komplikationer
Bivirkningerne ved pudendusblokade kan være kortvarig paræstesi i isciadicus-området og manglende vandladningstrang, hvorfor der skal være opmærksomhed på sufficient blæretømning i timerne efter fødslen (44,64). Herudover kan ses allergi for lokalanalgetika og toxicitet.
Sidstnævnte ses ved utilsigtet intravaskulær administration og vil resultere i neurologiske og kardielle symptomer. Sjældne komplikationer er retroperitonealt hæmatom ved vaskulær beskadigelse og infektion med dannelse af abscesser (44,45,64,72,73).
Føtale bivirkninger
Føtale bivirkninger er ekstremt sjældne og er oftest associeret til forkert anlæggelse af pudendusblokaden, hvor lokalanalgesien injiceres i barnets skalp (64). I nyere studier af pudendusblokade er der rapporteret få eller ingen føtale bivirkninger vurderet ved Apgar score og indlæggelse efter fødslen (19).
Mor-barn relation og amning
Der er ikke fundet studier omkring pudendusblokade og eventuel påvirkning af amning eller mor- barn relationen. Der er ikke fysiologisk grund til at tro, at pudendusblokaden i sig selv skulle påvirke mor/barn tilknytningen eller amningen.
Kontraindikationer
Allergi for indholdsstof indeholdt i det anvendte anæstesimiddel kontraindicerer anlæggelse af pudendusblokade.
Pudendusblokade er kontraindiceret ved koagulationsforstyrrelser, infektion i vagina eller allergi for lokalanæstetikum (64).
Kvinder med medicinske sygdomme, herunder særligt hjertesygdom, hvor takykardi skal undgås, skal have anlagt analgesi uden adrenerg virkning. Dette er også gældende for kvinder i behandling med MAO-hæmmere og cyklisk antidepressiva indenfor de sidste to uger pga. farmakologiske interaktioner (61).
| Resumé af evidens | Grad |
| Pudendusblokade er ikke et ligeværdigt smertestillende alternativ til epidural- eller
spinalblokaden. |
1b |
| Maximal effekt opnås 5-20 min. efter anlæggelsen, og effekten varer op til to
timer, for lidokain med adrenalin og 30-60 min. for lidokain alene. |
4 |
| Ved tilsætning af adrenalin forlænges virkningstiden og risikoen for intoksikation
mindskes pga. den karkontraherende effekt. |
1b |
| Adrenalin bør ikke anvendes hos kvinder med kendt hjertesygdom, hvor takycardi
bør undgås, samt ved kvinder i behandling med MAO-hæmmere eller cyklisk antidepressiva. |
5 |
| Forsigtighed bør udvises ved visse koagulationsforstyrrelser, infektion i vagina
eller allergi for præparatet. |
5 |
| Pudendusblokade kan muligvis reducere pressetrangen. |
1b |
| Bivirkningerne ved pudendusblokade kan være kortvarig paræstesi i isciadicus
området og manglende vandladningstrang. Neurologiske og kardielle symptomer er registreret ved fejlagtig injektion i et kar. |
4 |
| Resumé af rekommandationer | Styrke |
| Transvaginal pudendusblokade kan benyttes under fødslen som smertelindrende
sidst i udvidelsesfasen, i nedtrængningsfasen samt i pressefasen. |
B |
| Transvaginal pudendusblokade kan anvendes som smertelindrende forud for episiotomi. For brug ifm. cup/tang henvises til DSOG´s guideline ”Instrumentel
vaginal forløsning”. |
B |
| Transvaginal pudendusblokade kan være at foretrække overfor infiltrationsanalgesi
forud for episiotomi i forhold til efterfølgende smertelindrings ved suturering. |
D |
| Ved for tidlig pressetrang kan transvaginal pudendusblokade anlægges for at
mindske pressetrangen. |
C |
| Ved behov for længerevarende smertelindring bør lokalanalgetika med adrenalin
bruges, medmindre adrenalin er kontraindiceret. |
D |
| Lokalanalgesi anlægges ved n. pudendus. Gentages i modsatte side. |
D |
| Der bør udvises særlig opmærksomhed på manglende vandladningstrang ved
kvinder, der har fået anlagt pudendusblokade. |
C |
| Transkutan anlæggelse af pudendusblokade kan gøres, når barnet er forløst. |
D |
Infiltrations- og overfladeanalgesi ved suturering (grad 1-2 bristninger inkl. episiotomi)
Afgrænsning
Der forefindes en del forskning omkring, hvorvidt man skal suturere eller ej, samt suturteknik og valg af suturmateriale (61,74,75), men i dette afsnit gennemgås evidens for infiltrations- og overfladeanalgesi, når suturering er valgt. En pudendusblokade og/eller lattergas kan også benyttes, se anlæggelse/administration og dosis ovenfor, ligesom man kan suturere under smertedække af epidural-/spinalblokade (se øvrige afsnit).
Smertelindrende effekt
Infiltrationsanalgesi vs. overfladeanalgesi
Ved grad 1-2 bristninger og episiotomi er der evidens for lige så god smertelindrende effekt af infiltration med lidokain eller mepivacain, som lidokain-prilocain gel (EMLA) (76–78). Der var ikke forskel på behovet for supplerende smertestillende, tiden brugt på suturering var tilsvarende, og der var ingen alvorlige bivirkninger forbundet med behandlingen (77,78). Det er vigtigt at bemærke, at for at opnå tilsvarende effekt af EMLA som lidokain infiltration under episiotomi skulle gelen påsmøres sv.t. episiotomi stedet 1 time før fødsel (77). Den kliniske anvendelighed af EMLA på en dansk fødegang i forbindelse med episiotomi må derfor betragtes som ganske begrænset.
Infiltrationsanalgetika: Ropivacain vs. lidokain
Et dobbelt-blindet RCT med 154 deltagere fra 2010, hvor alle deltagere modtog sufficient epidural analgesi under fødslen, fandt ingen forskel i smertelindrende effekt under suturering af episiotomi eller behov for supplerende smertestillende ved brug af enten infiltration med lidokain eller ropivacain eller saltvand (79), dog fandtes en ikke signifikant tendens til at gruppen, der modtog ropvicain, hurtigere bad om supplerende analgetika, sammenlignet med gruppen, der modtog lidokain. Disse fund er i kontrast til et nyere dobbelt-blindet RCT fra 2017 (80) med 100 inkluderede kvinder med episiotomi og evt. vaginal bristning, der viste at ropivacain havde bedre langtidsvirkende smertelindring i timerne efter fødslen, således at der i gennemsnit gik 2,2 timer til ønske om supplerende analgetika (ibuprofen) i lidokain gruppen mod 10,2 timer i ropivcain gruppen. Disse fund underbygges af et mindre case kontrol studie, som indikerede at ropivacain havde en lidt bedre smertelindrende effekt end lidokain under suturering af episiotomi (81).
Der er ikke fundet litteratur, der sammenligner analgetika med eller uden adrenalin.
Maternelle bivirkninger og komplikationer
Der er ikke rapporteret alvorlige maternelle bivirkning eller komplikationer ved brug af infiltrations- og overfladeanalgesi som smertelindring ved suturering af grad 1-2 bristninger og episiotomi.
Almindelige forholdsregler mht. anlæggelse af infiltrationsanalgesi og doser skal dog overholdes.
Mor-barn relation og amning
Kvinder kan amme efter brug af lidokain til lokalanalgesi, da den systemiske optagelse er negligeabel.
Anslagstid og virkningstid
Lokalanalgetisk virkning efter 5-15 minutter. Virkningsvarighed 1-2 timer afhængigt af vævets vaskularisering (www.pro.medicin.dk).
Anbefalede præparater og doser
I et dobbelt-blindet RCT med 96 deltagere er det påvist, at volumen af lokal infiltration med lidokain bliver mindre ved tilsat vasokonstriktor (epinefrin) uanset om det er en grad 1, 2 eller episiotomi læsion, samt at sutureringstiden også blev reduceret (82).
Som beskrevet under Infiltrationsanalgetika: Ropivacain vs. lidokain findes modstridende evidens i forhold til smertevirkning af de to præparater mht. post partum smertelindring. Der findes dog ingen forskel under selve sutureringen (79–81).
Angående maksimale doser henvises til www.pro.medicin.dk.
| Resumé af evidens | Grad |
| Lidokain er ligeværdigt med ropivacain ved suturering af grad 1-2 bristninger og
episiotomier, men evidensen er modstridende mht. om det ene præparat har en bedre post partum smertelindrende effekt. |
1c |
| Ingen kendte alvorlige maternelle bivirkning eller komplikationer ved brug af infiltrations- og overfladeanalgesi, som smertelindring ved suturering af grad 1-2
bristninger og episiotomi. |
1b |
| Resumé af rekommandationer | Styrke |
| Ved anlæggelse af infiltrationsanalgesi suturering af grad 1-2 fødselsbristninger og
episiotomier skal stoffernes maksimale doser overholdes. |
D |
| Ropivacain og lidokain kan bruges ligeværdigt som infiltrationsanalgesi ved
suturering af grad 1-2 fødselsbristninger og episiotomier. |
A |
Kodning
Procedurekodning:
Epidural: NAAD0B
Fødespinal: NAAD12
Lattergas: BAFA81
Pudendus (samme kode uanset anlæggelsesmetode): NAAD43
Paracervikal blokade: NAAD53
Infiltration med lidokain: BAFA7
Lidokaingel og anden overfladeanalgesi har ingen koder.
Referencer
- Grant GJ. Pharmacologic management of pain during labor and
- Chestnut Chestnut´s Obstetric Anesthesia: Principles and Practice, 6th Edition. Bd. 2019. Elsevier;
- Weibel S, Jelting Y, Afshari A, Pace NL, Eberhart LH, Jokinen J, m.fl. Patient-controlled analgesia with remifentanil versus alternative parenteral methods for pain management in Cochrane Database Syst Rev. 13. april 2017;4:CD011989.
- Anim-Somuah M, Smyth RM, Cyna AM, Cuthbert A. Epidural versus non-epidural or no analgesia for pain management in Cochrane Pregnancy and Childbirth Group, redaktør. Cochrane Database Syst Rev [Internet]. 21. maj 2018 [henvist 16. december 2019]; Tilgængelig hos: http://doi.wiley.com/10.1002/14651858.CD000331.pub4
- Shen X, Li Y, Xu S, Wang N, Fan S, Qin X, fl. Epidural Analgesia During the Second Stage of Labor: A Randomized Controlled Trial. Obstet Gynecol. november 2017;130(5):1097–103.
- The Royal Women’s Hospital, Victoria, Australia. CTG Interpretation And Response, [Internet]. [henvist november 2019]. Tilgængelig hos: https://www.thewomens.org.au/health-professionals/clinical-resources/clinical-guidelines-gps
- Ayres-de-Campos D, Spong CY, Chandraharan E, FIGO Intrapartum Fetal Monitoring Expert Consensus Panel. FIGO consensus guidelines on intrapartum fetal monitoring: Int J Gynecol Obstet. oktober 2015;131(1):13–24.
- Crowhurst JA, Burgess RW, Derham Monitoring Epidural Analgesia in the Parturient. Anaesth Intensive Care. august 1990;18(3):308–13.
- Lee AI, McCarthy RJ, Toledo P, Jones MJ, White N, Wong CA. Epidural Labor Analgesia— Fentanyl Dose and Breastfeeding Success: A Randomized Clinical Trial. Anesthesiology. oktober 2017;127(4):614–24.
- French CA, Cong X, Chung KS. Labor Epidural Analgesia and Breastfeeding: A Systematic J Hum Lact. august 2016;32(3):507–20.
- Jordan S, Emery S, Watkins A, Evans J, Storey M, Morgan Associations of drugs routinely given in labour with breastfeeding at 48 hours: analysis of the Cardiff Births Survey: PPH prophylaxis and breastfeeding. BJOG Int J Obstet Gynaecol. november 2009;116(12):1622– 32.
- Wiklund I, Norman M, Uvnäs-Moberg K, Ransjö-Arvidson A-B, Andolf E. Epidural analgesia: breast-feeding success and related Midwifery. april 2009;25(2):e31-38.
- ACOG Practice Bulletin 209: Obstetric Analgesia and Anesthesia. Obstet Gynecol. marts 2019;133(3):e208–25.
- Viitanen H, Viitanen M, Heikkilä M. Single-shot spinal block for labour analgesia in multiparous parturients. Acta Anaesthesiol august 2005;49(7):1023–9.
- Eriksson SL, Blomberg I, Olofsson Single-shot intrathecal sufentanil with bupivacaine in late labour—analgesic quality and obstetric outcome. Eur J Obstet Gynecol Reprod Biol. oktober 2003;110(2):131–5.
- Sharpe EE, Kim GY, Vinzant NJ, Arendt KW, Hanson AC, Martin DP, m.fl. Need for additional anesthesia after single injection spinal analgesia for labor: a retrospective cohort Int J Obstet Anesth. november 2019;40:45–51.
- Anabah T, Olufolabi A, Boyd J, George R. Low-dose spinal anaesthesia provides effective labour analgesia and does not limit ambulation. South Afr J Anaesth Analg. 2. januar 2015;21(1):19–22.
- Junttila EK, Karjalainen PK, Ohtonen PP, Raudaskoski TH, Ranta A comparison of paracervical block with single-shot spinal for labour analgesia in multiparous women: a randomised controlled trial. Int J Obstet Anesth. 1. januar 2009;18(1):15–21.
- Pace MC, Aurilio C, Bulletti C, Iannotti M, Passavanti MB, Palagiano A. Subarachnoid analgesia in advanced labor: a comparison of subarachnoid analgesia and pudendal block in advanced labor: analgesic quality and obstetric outcome. Ann N Y Acad Sci. december 2004;1034:356–63.
- Hein A, Rösblad P, Norman M, Ryniak S, Tingåker B, Jakobsson J, m.fl. Addition of low- dose morphine to intrathecal bupivacaine/sufentanil labour analgesia: A randomised controlled Int J Obstet Anesth. 1. oktober 2010;19(4):384–9.
- Jones L, Othman M, Dowswell T, Alfirevic Z, Gates S, Newburn M, m.fl. Pain management for women in labour: an overview of systematic reviews. Cochrane Database Syst Rev. 14. marts 2012;(3):CD009234.
- National Collaborating Centre for Women’s and Children’s Health (UK). Intrapartum Care: Care of Healthy Women and Their Babies During Childbirth [Internet]. London: National Institute for Health and Care Excellence (UK); 2014 [henvist november 2019]. (National Institute for Health and Care Excellence: Clinical Guidelines). Tilgængelig hos: http://www.ncbi.nlm.nih.gov/books/NBK290736/
- Practice Guidelines for Obstetric Anesthesia: An Updated Report by the American Society of Anesthesiologists Task Force on Obstetric Anesthesia and the Society for Obstetric Anesthesia and Anesthesiology. februar 2016;124(2):270–300.
- Viscomi CM, Rathmell JP, Pace NL. Duration of intrathecal labor analgesia: early versus advanced Anesth Analg. maj 1997;84(5):1108–12.
- Mardirosoff C, Dumont L, Boulvain M, Tramèr Fetal bradycardia due to intrathecal opioids for labour analgesia: a systematic review. BJOG Int J Obstet Gynaecol. marts 2002;109(3):274–81.
- Willington L et al. Analgesia for labour and birth (pharmacological) [Internet]. South Australian Perinatal Practice Guidelines; 2017 [henvist 17. december 2019]. Tilgængelig hos: https://sahealth.sa.gov.au/wps/wcm/connect/052c4527-f3dd-4a18-809d- 9d948302cdc9/Analgesia+for+Labour+and+Birth+%28Pharmacological%29_PPG_v1_0.pdf?MOD=AJPERES&CACHEID=ROOTWORKSPACE-052c4527-f3dd-4a18-809d-9d948302cdc9-mYc45Nw
- National Collaborating Centre for Women’s and Children’s Health (UK). Intrapartum Care Care of Healthy Women and Their Babies During NICE Clinical Guidelines, No. 190.
- Briggs GG, Freeman RK, Towers CV, Forinash AB. Drugs in pregnancy and lactation: a reference guide to fetal and neonatal Eleventh edition. Philadelphia, PA: Wolters Kluwer; 2017. 1646 s.
- Klomp T, van Poppel M, Jones L, Lazet J, Di Nisio M, Lagro-Janssen Inhaled analgesia for pain management in labour. Cochrane Pregnancy and Childbirth Group, redaktør. Cochrane Database Syst Rev [Internet]. 12. september 2012 [henvist 16. december 2019]; Tilgængelig hos: http://doi.wiley.com/10.1002/14651858.CD009351.pub2
- Likis FE, Andrews JC, Collins MR, Lewis RM, Seroogy JJ, Starr SA, m.fl. Nitrous Oxide for the Management of Labor Pain: A Systematic Review. Anesth Analg. januar 2014;118(1):153–67.
- Czech I, Fuchs P, Fuchs A, Lorek M, Tobolska-Lorek D, Drosdzol-Cop A, m.fl. Pharmacological and Non-Pharmacological Methods of Labour Pain Relief—Establishment of Effectiveness and Comparison. Int J Environ Res Public Health. 9. december 2018;15(12):2792.
- Rosen Nitrous oxide for relief of labor pain: A systematic review. Am J Obstet Gynecol. maj 2002;186(5):S110–26.
- Richardson MG, Lopez BM, Baysinger CL, Shotwell MS, Chestnut DH. Nitrous Oxide During Labor: Maternal Satisfaction Does Not Depend Exclusively on Analgesic Anesth Analg. februar 2017;124(2):548–53.
- Richardson MG, Raymond BL, Baysinger CL, Kook BT, Chestnut DH. A qualitative analysis of parturients’ experiences using nitrous oxide for labor analgesia: It is not just about pain Birth. marts 2019;46(1):97–104.
- Miller RD, redaktør. Miller’s Eighth edition. Philadelphia, PA: Elsevier/Saunders; 2015. 2 s.
- Emmanouil DE, Quock Advances in understanding the actions of nitrous oxide. Anesth Prog. 2007;54(1):9–18.
- Peters PWJ, Miller RK, Schaefer C, Christof Schaefer. Drugs During Pregnancy and Lactation: Treatment Options and Risk Assessment (Third Edition). Academic Press;
- Hale Hale’s medications & mothers’ milk, 2019: a manual of lactational pharmacology. 2019.
- Vester-Andersen T, Viby Mogensen J, Rasmussen Anæstesi. Kbh.: FADL; 2007.
- Zanardo V, Volpe F, Parotto M, Giiberti L, Selmin A, Straface G. Nitrous oxide labor analgesia and pain relief memory in breastfeeding J Matern Fetal Neonatal Med. 17. december 2018;31(24):3243–8.
- Agah J, Baghani R, Safiabadi Tali SH, Tabarraei Y. Effects of Continuous Use of Entonox in Comparison with Intermittent Method on Obstetric Outcomes: A Randomized Clinical Trial. J 2014;2014:1–5.
- Sharifian Attar A, Shirinzadeh Feizabadi A, Jarahi L, Shirinzadeh Feizabadi L, Sheybani Effect of Entonox on reducing the need for Pethidine and the Relevant Fetal and Maternal Complications for Painless Labor. Electron Physician. 25. december 2016;8(12):3325–32.
- Houser T, DeButy K, Beal Implementation of an Evidence-Based Practice Change to Offer Nitrous Oxide During Labor. Nurs Womens Health. februar 2019;23(1):11–20.
- Novikova N, Cluver C. Local anaesthetic nerve block for pain management in labour. Cochrane Pregnancy and Childbirth Group, redaktør. Cochrane Database Syst Rev [Internet].
- april 2012 [henvist 16. december 2019]; Tilgængelig hos: http://doi.wiley.com/10.1002/14651858.CD009200.pub2
- Volmanen P, Palomäki O, Ahonen Alternatives to neuraxial analgesia for labor: Curr Opin Anaesthesiol. juni 2011;24(3):235–41.
- Palomaki O, Huhtala H, Kirkinen What determines the analgesic effect of paracervical block? Acta Obstet Gynecol Scand. oktober 2005;84(10):962–6.
- Belfrage P, Floberg Obstetrical Paracervical block with Chloroprocaine or Bupivacaine a Comparison. Acta Obstet Gynecol Scand. januar 1983;62(3):245–7.
- Nieminen K, Puolakka J. Effective obstetric paracervical block with reduced dose of bupivacaine: A prospective randomized double-blind study comparing 25 mg (0.25 %) and 12.5 mg (0.125%) of bupivacaine. Acta Obstet Gynecol Scand. januar 1997;76(1):50–4.
- Van Dorsten JP, Miller FC, Yeh Spacing the injection interval with paracervical block: a randomized study. Obstet Gynecol. december 1981;58(6):696–702.
- Manninen T, Aantaa R, Salonen M, Pirhonen J, Palo P. A comparison of the hemodynamic effects of paracervical block and epidural anesthesia for labor analgesia. Acta Anaesthesiol april 2000;44(4):441–5.
- Day Community use of paracervical block in labor. J Fam Pract. maj 1989;28(5):545–50.
- Puolakka J, Jouppila R, Jouppila P, Puukka M. Maternal and fetal effects of low-dosage bupivacaine paracervical J Perinat Med. januar 1984;12(2):75–84.
- Palomäki O, Huhtala H, Kirkinen P. A comparative study of the safety of 0.25% levobupivacaine and 25% racemic bupivacaine for paracervical block in the first stage of labor. Acta Obstet Gynecol Scand. oktober 2005;84(10):956–61.
- Junttila EK, Karjalainen PK, Ohtonen PP, Raudaskoski TH, Ranta A comparison of paracervical block with single-shot spinal for labour analgesia in multiparous women: a randomised controlled trial. Int J Obstet Anesth. januar 2009;18(1):15–21.
- Gaylord TG, Pearson Neuropathy following paracervical block in the obstetric patient. Obstet Gynecol. oktober 1982;60(4):521–4.
- Jensen F, Qvist I, Brocks V, Secher NJ, Westergaard LG. Submucous paracervical blockade compared with intramuscular meperidine as analgesia during labor: a double-blind study. Obstet november 1984;64(5):724–7.
- Carlsson B-M, Johansson M, Westin Fetal heart rate pattern before and after paracervical anesthesia. Acta Obstet Gynecol Scand. januar 1987;66(5):391–5.
- Ranta P, Jouppila P, Spalding M, Kangas-Saarela T, Jouppila R. Paracervical Block-A Viable Alternative for Labor Pain Relief? Acta Obstet Gynecol januar 1995;74(2):122–6.
- Räsänen J, Jouppila Does a paracervical block with bupivacaine change vascular resistance in uterine and umbilical arteries? J Perinat Med. januar 1994;22(4):301–8.
- Kaita TM, Nikkola EM, Rantala MI, Ekblad UU, Salonen MA. Fetal oxygen saturation during epidural and paracervical Acta Obstet Gynecol Scand. maj 2000;79(5):336–40.
- ACOG Practice Bulletin No. 209: Obstetric Analgesia and Anesthesia. Obstet Gynecol. marts 2019;133(3):e208–25.
- Albrechtsen CK, Ekelund K, Bang [Advanced labour pain relief]. Ugeskr Laeger. 26. juni 2017;179(26).
- Ahlberg M, Saltvedt S, Ekéus C. Insufficient pain relief in vacuum extraction deliveries: a population-based Acta Obstet Gynecol Scand. marts 2013;92(3):306–11.
- Anderson Pudendal Nerve Block for Vaginal Birth. J Midwifery Womens Health. november 2014;59(6):651–9.
- Zador G, Lindmark G, Nilsson BA. Pudendal block in normal vaginal deliveries. Clinical efficacy, lidocaine concentrations in maternal and foetal blood, foetal and maternal acid-base values and influence on uterine Acta Obstet Gynecol Scand Suppl. 1974;(34):51–64.
- Dollery CT, redaktør. Therapeutic drugs. 2nd ed. Edinburgh ; New York: Churchill Livingstone; 2 s.
- Arslan M, Yazici G, Dilek Pudendal nerve block for pain relief in episiotomy repair. Int J Gynaecol Obstet Off Organ Int Fed Gynaecol Obstet. november 2004;87(2):151–2.
- Aissaoui Y, Bruyère R, Mustapha H, Bry D, Kamili ND, Miller A Randomized Controlled Trial of Pudendal Nerve Block for Pain Relief After Episiotomy: Anesth Analg. august 2008;107(2):625–9.
- Langhoff-roos J, Lindmark Analgesia and maternal side effects of pudendal block at delivery: A comparison of three local anesthetics. Acta Obstet Gynecol Scand. januar 1985;64(3):269–73.
- Schierup L, Schmidt JF, Jensen AT, Rye BAO. Pudendal Block in Vaginal Deliveries Mepivacaine with and without Epinephrine. Acta Obstet Gynecol Scand. januar 1988;67(3):195–7.
- Ford JM, Owen DJ, Coughlin LB, Byrd LM. A critique of current practice of transvaginal pudendal nerve blocks: A prospective audit of understanding and clinical J Obstet Gynaecol. juli 2013;33(5):463–5.
- Svancarek W, Chirino O, Schaefer G, Blythe JG. Retropsoas and subgluteal abscesses following paracervical and pudendal JAMA. 28. februar 1977;237(9):892–4.
- Kurzel RB, Au AH, Rooholamini Retroperitoneal hematoma as a complication of pudendal block. Diagnosis made by computed tomography. West J Med. juni 1996;164(6):523–5.
- Frohlich J, Kettle Perineal care. BMJ Clin Evid. 10. marts 2015;2015.
- Seijmonsbergen-Schermers AE, Sahami S, Lucas C, Jonge A de. Nonsuturing or Skin Adhesives versus Suturing of the Perineal Skin After Childbirth: A Systematic Birth. juni 2015;42(2):100–15.
- Franchi M, Cromi A, Scarperi S, Gaudino F, Siesto G, Ghezzi F. Comparison between lidocaine-prilocaine cream (EMLA) and mepivacaine infiltration for pain relief during perineal repair after childbirth: a randomized trial. Am J Obstet Gynecol. august 2009;201(2):186.e1- e5.
- Kargar R, Aghazadeh-Nainie A, Khoddami-Vishteh HR. Comparison of the Effects of Lidocaine Prilocaine Cream (EMLA) and Lidocaine Injection on Reduction of Perineal Pain During Perineum Repair in Normal Vaginal Delivery. J Fam Reprod Health. marts 2016;10(1):21–6.
- Abbas AM, Abdel Hafiz HA, Abdelhafez AM, Michael A, Ismail AM. Topical lidocaine- prilocaine cream versus lidocaine infiltration for pain relief during repair of perineal tears after vaginal delivery: randomized clinical trial. J Matern Fetal Neonatal Med. 3. juli 2019;32(13):2182–7.
- Schinkel N, Colbus L, Soltner C, Parot-Schinkel E, Naar L, Fournié A, m.fl. Perineal infiltration with lidocaine 1%, ropivacaine 0.75%, or placebo for episiotomy repair in parturients who received epidural labor analgesia: a double-blind randomized study. Int J Obstet juli 2010;19(3):293–7.
- Deshpande J, Saundattikar Lignocaine versus ropivacaine infiltration for postpartum perineal pain. Anesth Essays Res. 2017;11(2):300.
- Gutton C, Bellefleur J-P, Puppo S, Brunet J, Antonini F, Leone M, m.fl. Lidocaine versus ropivacaine for perineal infiltration post-episiotomy. Int J Gynecol Obstet. juli 2013;122(1):33–6.
- Colacioppo PM, Gonzalez Riesco Effectiveness of local anaesthetics with and without vasoconstrictors for perineal repair during spontaneous delivery: Double-blind randomised controlled trial. Midwifery. februar 2009;25(1):88–95.
Bilag
Bilag 1: Patientinformation
Indledning:
Denne pjece handler om medicinsk smertelindring under fødslen.
Målgruppen er kvinder, som er ved at føde et barn. Pjecen beskriver forskellige metoder til at lindre fødselssmerter i den aktive del af fødslen, dvs. når livmodermunden har åbnet sig mere end 4-6 cm. Fødselssmerter er en naturlig del af fødslen og er ikke i sig selv farlige for raske kvinder. De fleste kvinder oplever dog, at fødselssmerterne er meget stærke, og mange ønsker derfor smertelindring. For raske kvinder vil det næsten altid være ufarligt at fravælge medicinsk smertelindring.
Det er svært at vide på forhånd, hvordan fødslen og fødselssmerterne vil opleves for den enkelte kvinde. Derfor er det også svært på forhånd at vælge en smertelindringsmetode; og typisk vil man blive vejledt af jordemoderen under fødslen. Det kan være en hjælp på forhånd at overveje:
- Hvad er vigtigt for mig?
- Hvordan håber jeg, at fødslen kommer til at gå?
- Hvordan har jeg det med at tage medicin?
- Hvordan har jeg det med nåle og indsprøjtninger?
- Er der alternative metoder til medicinsk smertelindring, som jeg ønsker at undersøge på forhånd?
Baggrund
Denne patientinformation er udarbejdet på baggrund af dokumentet ”Medicinsk smertelindring under fødslen”. Dokumentet er udarbejdet af DSOG, som er sammenslutningen af danske fødselslæger og gynækologer. Arbejdsgruppen bag denne guideline bestod af fødselslæger, jordemødre, narkoselæger og farmakologer.
DSOG udarbejder retningslinjer og informationsmateriale uden økonomisk støtte udefra. Denne pjece er udarbejdet i januar 2020.
| Lattergas | |
| Hvornår i fødslen kan det
anvendes: |
Kan anvendes gennem hele fødslen.
I presseperioden kan det være vanskeligt at indånde lattergas. |
| Hvordan bruges det: | Indånding i en maske, som dækker næse og mund.
Man kan indånde lattergas under veen og holde pause, når veen er væk. Hvis man gør det, virker det beroligende men kun i mindre grad smertestillende. Man kan også indånde lattergas både under veerne og i pauserne. På den måde virker det både beroligende og smertelindrende. |
| Hvordan virker det: | Den præcise virkningsmekanisme kendes ikke, men lattergas frigiver nogle af kroppens egne smertelindrende stoffer. Disse stoffer påvirker centralnervesystemet. Herved opnås en
smertelindrende og en beroligende effekt. |
| Hvor hurtigt virker det: | Lattergas virker smertelindrende efter ca. tre minutters brug. |
| Hvor længe virker det: | Lattergas virker så længe, man bliver ved med at indånde det.
Virkningen aftager i løbet af få minutter, når man stopper med at indånde det. |
| Bivirkninger for den fødende: | Kvalme. Svimmelhed.
Midlertidige hallucinationer. Ved brug uden pauser gennem længere tid oplever nogle kvinder, at dele af fødslen er svær at huske. |
| Bivirkninger for barnet: | Der er ingen kendte bivirkninger for børn, hvis mødre fik lattergas under fødslen.
Barnet får lattergas gennem moderkagen. Lattergas udskilles meget hurtigt igen, når moderen stopper med at indånde det. |
| Konsekvenser for fødselsforløbet: | Lattergas har ingen konsekvenser for fødslen. Det påvirker ikke veerne.
Der er ikke behov for ekstra overvågning af fosteret, når moderen får lattergas. |
| Amning: | Man kan amme efter brug af lattergas.
Intet tyder på, at amningen påvirkes negativt eller at modermælken indeholder lattergas. |
| Fordele: | Enkel at anvende. Hurtig effekt.
Effekt aftager hurtigt, når man stopper med at bruge lattergas. Kan kombineres med andre metoder. |
| Anbefales ikke ved: | Kvinder med sjældne tilstande som
– kranieskader – hjertesvigt – luftinjektioner i øjet – tegn på forhøjet tryk i hjernen svær B12-vitamin-mangel |
| Hvor ofte anvendes det: | Anvendes hyppigt. Nogle fødesteder har dog ikke lattergas til rådighed. |
| Epiduralblokade | Obs! Dette må anses for et midlertidigt forslag til patientinformation om fødeepiduralblokade. Endelig information kan først udarbejdes, når DASAIMs planlagte revision af guideline om emnet er udarbejdet i 2020/2021.
Dette oplæg er formuleret ud fra DSOGs guideline ”Medicinsk smertelindring under fødslen (2020)” og DSOGs guideline ”Fødeepidural (2011)”. Ny viden og opdateret litteraturgennemgang forventes tilføjet. |
| Hvornår i fødslen kan det anvendes: | Kan anvendes og anlægges gennem hele fødslen, men virker bedst ved udvidelsesveerne. Smertelindrer mindre godt i presseperioden. |
| Hvordan bruges det: | Før der anlægges epiduralblokade, skal barnets hjertelyd overvåges med CTG i ca. 30 minutter. Der bliver lagt et drop i den fødendes hånd, og der skal måles blodtryk og temperatur.
Anlæggelse: Epiduralblokaden anlægges af en narkoselæge. Den fødende skal ligge på siden eller sidde op. Det er vigtigt, at den fødende ikke bevæger sig under anlæggelsen. Derfor skal man sige til, hvis der kommer en ve. Først anlægges lokalbedøvelse i huden. Igennem en nål indføres epiduralkateteret til det sted, hvor nerverne ligger. Nålen fjernes, og kateteret bliver liggende. Kateteret sættes fast med plaster på ryggen, så den fødende kan bevæge sig frit. Det tager sædvanligvis under 20 minutter at lægge en epiduralblokade. Af og til virker epiduralblokaden ikke godt nok og må justeres eller lægges om. Hvis der bliver behov for at lave kejsersnit, kan epiduralblokaden ofte anvendes som bedøvelse. Det sker ved at anæstesilægen sprøjter en stærkere lokalbedøvelse ind i epiduralkateteret. |
| Hvordan virker det: | En fødeepidural er en blokade af de nerver, der fører smerter fra fødselsvejen til rygmarven. |
| Hvor hurtigt virker det: | Virker 10-20 minutter efter anlæggelsen. |
| Hvor længe virker det: | Virker så længe, der indsprøjtes medicin. Det er forskelligt, hvor lang tid medicinen virker på forskellige kvinder. Man kan give
ekstra doser smertestillende medicin (bolus) i epiduralkateteret gennem hele fødslen. |
| Bivirkninger for den fødende: (særligt dette afsnit forventes opdateret med risici og estimater, når DASAIMs guideline er færdig) | Feber, evt. med behov for antibiotikabehandling. Forbigående blodtryksfald.
Kløe. Vandladningsbesvær under fødslen, evt. behov for at tømme blæren med et kateter. Forbigående muskelsvaghed i benene. Hovedpine. Kommer typisk 1-2 dage efter fødslen. Kan behandles med en indsprøjtning på det sted, hvor epiduralkateteret blev lagt. Føleforstyrrelser. Infektion. Blødning. |
| Bivirkninger for barnet: | Hvis den fødende får feber, kan det påvirke barnet, så det kan blive
mere påvirket af veerne end det ellers ville være. Det kan få betydning for fødslen. |
| Konsekvenser for fødselsforløbet: | Det anbefales at overvåge barnets hjertelyd ca. 30 min. før og efter anlæggelsen af en epiduralblokade.
Epiduralblokade forlænger ikke i sig selv fødslens varighed. Epiduralblokade giver ikke øget risiko for sugekop eller kejsersnit. |
| Amning: | Man kan amme efter at have fået en fødeepidural. Epiduralblokade under fødslen har formentlig ikke i sig selv indflydelse på amningen, men epiduralblokade bruges
hyppigere ved komplicerede fødsler end ved ukomplicerede fødsler. Dette kan påvirke amningen. |
| Fordele: | Den mest effektive smertelindringsmetode under fødslen med høj grad af tilfredshed hos den fødende. |
| Anbefales ikke ved: | Visse blødningsforstyrrelser hos moderen. Blodfortyndende medicin inden for 12-24 timer. Lave blodplader (trombocytter).
Infektion på indstiksstedet. Chiliplaster på indstiksstedet. |
| Hvor ofte anvendes det: | Epiduralblokade er en hyppigt anvendt smertelindring under fødslen og tilbydes på alle hospitalers fødesteder i Danmark. I 2018 fik mere end 30 % af de førstegangsfødende og mere end 10 % af
flergangsfødende en epiduralblokade. |
| Fødespinal | |
| Hvornår i fødslen kan det
anvendes: |
Kan anvendes i hele den aktive del af fødslen, men bruges dog kun i
særlige tilfælde. |
| Hvordan bruges det: | Før der anlægges fødespinal, skal barnets hjertelyd overvåges med CTG i ca. 30 minutter. Der bliver lagt et drop i den fødendes hånd, og der skal måles blodtryk.
Anlægges af en narkoselæge. Den fødende skal sidde op eller ligge ned. Mellem to ryghvirvler i den nederste del af ryggen sprøjtes en lille mængde lokalbedøvelse ind i rummet omkring rygmarven.
Herefter skal barnets hjertelyd overvåges med CTG i 30 minutter. |
| Hvordan virker det: | Virker ved at bedøve nerverne til den nederste del af kroppen. Man vil have nedsat følelse i benene, men kan oftest stadig bevæge dem. Det er ikke sikkert, at man vil opleve fuldstændig smertefrihed, og
det kan derfor være nødvendigt at kombinere fødespinalen med andre typer af smertelindring. |
| Hvor hurtigt virker det: | Virker indenfor 15 minutter. |
| Hvor længe virker det: | Virker op til to timer efter anlæggelsen |
| Bivirkninger for den fødende: | Hudkløe. Rysten.
Hovedpine. Kommer typisk 1-2 dage efter fødslen. Kan behandles med en indsprøjtning på det sted, hvor fødespinalen blev lagt. Benene kan føles tunge, og i nogle tilfælde kan man have besvær med at bevæge dem. Vandladningsbesvær under fødslen, evt. behov for at tømme blæren med et kateter. Sjældent kan ses blodtryksfald. Meget sjældent kan ses nerveskade, rygsmerter, for kraftig bedøvelse, blødning og infektion. |
| Bivirkninger for barnet: | Barnets hjerterytme kan falde. Derfor overvåges denne de første 30 minutter efter bedøvelsen er lagt. |
| Konsekvenser for fødselsforløbet: | Fødespinal lader ikke til at påvirke fødslens længde. |
| Amning: | Der er ikke foretaget studier, der har undersøgt effekten på
amningen. |
| Fordele: | Virker hurtigt (indenfor minutter) og effektivt. |
| Anbefales ikke ved: | Blødningsforstyrrelser
Blodfortyndende medicin indenfor 12-24 timer. Infektion på det sted, der skal stikkes. Allergi for lokalbedøvende medicin. Chiliplaster på det sted, der skal stikkes. |
| Hvor ofte anvendes det: | Bruges sjældent i Danmark. Tilbydes ikke på alle fødesteder. |
| Paracervikal blokade | |
| Hvornår i fødslen kan det anvendes: | Paracervikal blokade kan anvendes i den første del af fødslen. Den
kan ikke bruges, når livmodermunden er helt åben. Den kan ikke anvendes i presseperioden. |
| Hvordan bruges det: | Paracervikal blokade er en indsprøjtning, som lægges ved
livmodermunden af en fødselslæge eller en jordemoder ved en gynækologisk undersøgelse. |
| Hvordan virker det: | Paracervikal blokade er en lokalbedøvelse, der virker på nerverne til
livmoderen og til den øverste del af skeden, hvorved vesmerterne hæmmes. |
| Hvor hurtigt virker det: | Virker efter 5-20 minutter |
| Hvor længe virker det: | Virker ca. 30-60 minutter. Kan gentages. |
| Bivirkninger for den fødende: | Paracervikal blokade vurderes sikkert for den fødende. Meget
sjældent kan man få føleforstyrrelser i underlivet og benene. Det er forbigående og vil oftest fortage sig indenfor 10 dage. |
| Bivirkninger for barnet: | Paracervikal blokade vurderes ufarligt for barnet. Der kan ses kortvarige og forbigående ændringer på barnets hjerterytme. Det har ikke betydning på længere sigt.
Der er en meget lille risiko for, at man kan ramme barnets hoved, når man anlægger bedøvelsen. |
| Konsekvenser for fødselsforløbet: | Der er ikke påvist øget risiko for kejsersnit eller brug af sugekop. |
| Amning: | Man kan amme efter at have fået lagt en paracervikal blokade.
Det er ikke undersøgt, om lokalbedøvelse har betydning for amning. Man regner med, lokalbedøvelse ikke påvirker amningen. |
| Fordele: | Kan gentages
Kan kombineres med andre typer af smertelindring. |
| Anbefales ikke ved: | Grønt fostervand Påvirket hjertelydskurve Uregelmæssige veer
Allergi for lokalbedøvende medicin |
| Hvor ofte anvendes det: | Bruges i dag sjældent på danske fødesteder, da undersøgelser viser, at det er mindre effektivt end andre typer af medicinsk
smertelindring. |
| Pudendusblokade | |
| Hvornår i fødslen kan det anvendes: | Er effektiv i den sidste del af fødslen, når barnet bevæger sig ned igennem fødselskanalen og i pressefasen.
Kan desuden bruges ved anlæggelse af klip i mellemkødet og ved brug af sugekop. Kan bruges efter fødslen som smertelindring ved syning af bristninger. Kan bruges ved for tidlig pressetrang. |
| Hvordan bruges det: | En jordemoder eller fødselslæge lægger med en kanyle lokalbedøvelse øverst i begge sider af skeden.
Hvis barnet ikke er født endnu, bruger man et langt rør og fører nålen igennem røret. På den måde sikrer man sig, at barnet ikke bliver ramt af nålen. Hvis barnet er født, kan man lægge pudendusblokaden gennem moderens hud. |
| Hvordan virker det: | Virker ved at bedøve nerverne i den nederste del af underlivet og derved hæmme smerterne fra skeden, bækkenbunden og
mellemkødet. |
| Hvor hurtigt virker det: | Virker efter 5-20 minutter |
| Hvor længe virker det: | Virker op til to timer, dog typisk 30-60 minutter |
| Bivirkninger for den fødende: | Det kan være ubehageligt at få lagt en pudendusblokade. Som regel tager det kun ca. et minut at lægge den.
Det kan være svært at mærke, at man skal tisse, når man har fået en pudendusblokade. Denne bivirkning forsvinder i løbet af nogle timer.
Sjældne og forbigående bivirkninger er
– føleforstyrrelser i underlivet
– føleforstyrrelser i lårene
– infektion
Det sker meget sjældent, at man ved anlæggelse af lokalbedøvelse rammer et blodkar hvorpå man kan opleve bivirkninger som bl.a. svimmelhed, tinnitus, metalsmag, synsforstyrrelser samt prikkende fornemmelser i ansigt, arme og ben. Ekstremt sjældent kan lokalbedøvelse i blodbanen medføre forgiftning, som påvirker hjertet og centralnervesystemet. |
| Bivirkninger for barnet: | Pudendusblokade påvirker ikke barnet. |
| Konsekvenser for fødselsforløbet: | Pudendusblokade kan medføre, at det er svært at mærke
presseveerne, hvilket kan forlænge pressefasen. |
| Amning: | Man kan amme efter pudendusblokade. |
| Der findes ingen undersøgelser af pudendusblokade og amning, men det vurderes usandsynligt, at det smertestillende medicin går
over i modermælken. |
|
| Fordele: | Er effektiv til sidst i fødslen (nedtrængningsfasen og pressefasen) og kan derfor kombineres med fx epiduralblokade, som typisk ikke har så stor effekt i denne fase.
God smertelindring ved syning af bristninger. |
| Anbefales ikke ved: | Nogle typer blødningsforstyrrelser Visse typer infektioner i underlivet Allergi for lokalbedøvende medicin |
| Hvor ofte anvendes det: | Bruges i dag hyppigst ved anlæggelse af klip i mellemkødet, ved brug af sugekop og som smertelindring ved syning af bristninger. |
| Smertelindring ved syning af bristninger efter fødslen | |
| Hvornår anvendes det? | Anvendes efter fødslen, hvis der er behov for at sy en fødsels- bristning.
Det er meget forskelligt, hvor meget man brister og skal syes efter fødslen. God smertelindring efter fødslen kan være nødvendig for, at jordemoderen i tilstrækkelig grad kan undersøge og sy bristningen. Ved mindre bristninger bruges typisk lattergas eller lokalbedøvelse. |
| Hvordan bruges det: | Lokalbedøvelse kan bruges på forskellige måder:
· Lokalbedøvende spray · Lokalbedøvende gel · Infiltrationsbedøvelse: Bedøvelsen anlægges med en lille kanyle under slimhinden ved bristningen. · Pudendusblokade: Bedøvelsen kan lægges enten gennem skeden eller gennem huden ved siden af skedeåbningen. |
| Hvordan virker det: | Virker ved at bedøve nerverne i slimhinden og huden. |
| Hvor hurtigt virker det: | Virker efter 5-10 minutter. |
| Hvor længe virker det: | Virker typisk op til 30 minutter. Pudendusblokaden virker længere tid. |
| Bivirkninger for moderen: | Det sker meget sjældent, at man ved anlæggelse af lokalbedøvelse rammer et blodkar hvorpå man kan opleve bivirkninger som bl.a. svimmelhed, tinnitus, metalsmag, synsforstyrrelser samt prikkende fornemmelser i ansigt, arme og ben. Ekstremt sjældent kan lokalbedøvelse i blodbanen medføre forgiftning, som påvirker
hjertet og centralnervesystemet. |
| Bivirkninger for barnet: | Anlægges efter fødslen, så lokalbedøvelsen påvirker ikke barnet. |
| Amning: | Man kan amme efter brug af smertelindring i forbindelse med suturering af bristning.
Der er ikke undersøgelser af, om lokalbedøvelse efter fødslen påvirker amningen. Ved normale doser vil et ammet barn ikke påvirkes af den ekstremt lille del af lægemiddel der kan udskilles via modermælken. |
| Fordele: | Lindrer smerterne fra underlivet, når bristningen skal undersøges og syes. |
| Anbefales ikke ved: | Allergi for lokalbedøvende medicin. |
| Hvor ofte anvendes det: | Lokalbedøvelse ved syning af bristninger anvendes meget ofte. |
Bilag 2:
English Summary.
Medications for pain relief during active phase of labour
Labour pain during a vaginal delivery is complex and dynamic, and the woman’s subjective experience plays a role. The pain intensity has been compared with the amputation of a finger in the literature. Therefore, analgesia is often necessary.
It is important that a woman in labour is supported and guided in her choice of medical pain reliefs without being pressured into accepting the doctor’s or the midwife’s preferences. Furthermore, medical pain relief can only be a supplement to competent staff in the delivery room. The woman should still be guided and supported throughout the delivery.
The guideline group consisted of junior and senior obstetricians, anaesthesiologists, clinical pharmacologists as well as midwives who went through all available literature considered relevant before developing the guidelines according to the Oxford level of evidence. The guideline was presented and accepted as national Danish standard at the annual national meeting for Danish obstetricians. The purpose was to create a clinical tool for obstetricians and midwives dealing with women in labour in the active phase of childbirth (cervical dilation 4-6 cm until childbirth, including any necessary perineal repair). The guidelines did not include pain relief during the latent phase, assisted deliveries, repair of obstetric anal sphincter injuries, caesarean section, stillbirths, or non-pharmaceutical pain relief.
The guideline also includes suggestions in Danish for a patient information leaflet, which can be revised to reflect local standards.
Summary of clinical recommendations
Epidural analgesia
| Strength | |
| Epidural analgesia is recommended for a woman in labour if she wishes it, has no contraindications, and is informed about the effects and possible side effects thereof. | A |
| It is good clinical practice to monitor the child with cardiotocography (CTG) for 20 minutes before
administration of an epidural analgesia. |
D |
| It is recommended to use CTG monitoring for 30 minutes after administration of an epidural
analgesia, or after a bolus is given in the epidural catheter. |
D |
| The CTG monitoring is only to be continued beyond 30 minutes, if there are any other relevant
indications. |
D |
| Due to the risk of infections, it is not recommended for the woman to take a bath after the injection
of epidural analgesia. |
D |
Low-dose spinal analgesia
| Strength | |
| Birth should be expected within two hours if using low-dose spinal analgesia. | D |
| It is good clinical practice to monitor the child with cardiotocography (CTG) for 20 minutes before
administration of a spinal analgesia. |
D |
| It is recommended to use CTG monitoring for 30 minutes after administration of a spinal analgesia. | D |
| The CTG monitoring is only to be continued beyond 30 minutes, if there are any other relevant
indications. |
D |
| Due to the risk of infections, it is not recommended for the woman to take a bath after the injection
of spinal analgesia. |
D |
| Only maternity wards with special anaesthetic expertise should offer low-dose spinal analgesia for pain relief during birth. The obstetrician and the anaesthesiologist, in cooperation, define the
indications for spinal analgesia. |
D |
Nitrous oxide
| Strength | |
| Nitrous oxide can be used intermittently or continuously during parts of the birth. | D |
| When used intermittently, the woman should inhale a mixture of nitrous oxide and oxygen from the
beginning of a contraction, and until the contraction has peaked (approximately 50 s). |
D |
| A maximum dose of 50% nitrous oxide is usually recommended. | A |
| Nitrous oxide should be available in all Danish maternity wards. | D |
The paracervical block
| Strength | |
| The paracervical block should not be first choice due to short duration of the analgesia and
challenges in relation to correct administration. |
B |
| If epidural and spinal analgesia are contraindicated, the paracervical block should be considered for
pain relief. |
C |
| The paracervical block can be used during cervical dilation, often when the cervix is dilated 3-5
cm, and before full cervical dilation. |
C |
| A maximal dose of 12 mg bupivacaine, 0,25%, without adrenalin is recommended for the
paracervical block. |
C |
| Before administrating the paracervical block, make sure that there is a normal CTG, clear amniotic
fluid, and regular contractions. |
D |
| The paracervical block should only be administered by experienced staff. | D |
Pudendal analgesia or pudendal block
| Strength | |
| Pudendal analgesia can be used as pain relief just before full cervical dilation and until the child is
born. |
B |
| Pudendal analgesia can be used as pain relief prior to episiotomy or assisted vaginal delivery | B |
| Pudendal analgesia is preferred over infiltration analgesia prior to episiotomy to ensure sufficient pain relief during subsequent suturing. | D |
| Pudendal analgesia can be used to attenuate an early urge to push. | C |
| Local analgesia with adrenalin increases the duration of analgesia and should be used unless it is
contraindicative to provide adrenalin. |
D |
| Local analgesia is administered next to the pudendal nerve in both sides of the vagina. | D |
| Special attention should be given if a woman has had a pudendal block and has missing urine
output. |
C |
Infiltration analgesia for postpartum perineal repair
| Strength | |
| When using infiltration analgesia before suturing first- and second degree perineal tears and
episiotomies, the maximal dose for the chosen drug should be complied with. |
D |
| Robivacain and lidocaine can be used interchangeably as infiltration analgesia, when suturing first-
and second degree perineal tears and episiotomies. |
A |
Bilag 3: Litteratursøgning
Søgespørgsmål, population og inklusion- og eksklusionskriterierne
Søgespørgsmålene:
- Hvilken evidens forefindes der om epidural anæstesi, som smertelindrende under fødsel?
- Hvilken evidens forefindes der om spinal anæstesi, som smertelindrende under fødsel?
- Hvilken evidens forefindes der om lattergas, som smertelindrende under fødsel?
- Hvilken evidens forefindes der om paracervikal blokade, som smertelindrende under fødsel?
- Hvilken evidens forefindes der om pudendusblokade, som smertelindrende under fødsel?
- Hvilken evidens forefindes der om infiltrations- og overfladeanalgesi ved suturering af grad 1-2 bristninger og episiotomi?
Søgningen skulle inkludere følgende outcomes: smertelindringen, risici, bivirkninger, påvirkning af foster/nyfødt, mor-barn tilknytningen, økonomi, fødselslængde/vesvækkelse, medicinske indgreb og antibiotika forbruget.
Alle observationelle og eksperimentelle studier, reviews og guidelines publiceret efter 1. januar 1990 uanset størrelse blev inkluderet. Eksklusionskriterierne var ikke-engelsksproget og ikke-dansksproget publikationer og publikationer der kun omhandlede smertestillende ved kejsersnit.
Søgestrategi
MEDLINE blev gennemsøgt systematisk for studier om smertelindring af fødsel med ovennævnte metoder og smertelindring anæstesi ved suturering af grad 1-2 bristninger og episiotomi i perioden fra 1. januar 1990 til 1. oktober 2019. Udformningen af søgestrengen blev udformet af BB, CG og GH. Søgestrategien benyttede 6 forskellige søgetråde (pudendusblokade og paracervikal blokade indgik i samme søgning). De enkelte søgetråde blev derefter justeret, som beskrevet herunder af de respektive underarbejdsgrupper.
- om epidural anæstesi: det meget store antal artikler publiceret om emnet, er fokus lagt på nyere artikler publiceret efter DSOGs forrige guideline om epidural. Derfor er søgningen indskrænket til artikler publiceret efter 1.1.2010.
- om spinal anæstesi: Søgningen blev ikke indskrænket
- om lattergas: der er taget udgangspunkt i studier publiceret efter 2012, da den tidligere litteratur antages at være sufficient afdækket med de inkluderede systematiske reviews. Mhp. fyldestgørende information om relevante outcomes er der inkluderet studier ud over den systematiske søgning, som dels er fundet ved referencer i inkluderede artikler samt ved den simple søgning: Entonox + labour foretaget i Pubmed 01.10.19.
- om paracervikal blokade: sparsomt antal publikationer efter 1.01.1990 blev søgeperioden udvidet til 1.01.1980.
- om pudendusblokade: sparsomt antal publikationer efter 1.01.1990 blev søgeperioden udvidet til 01.01.1970.
- om infiltrations- og overfladeanalgesi (BB og CG): Ingen
